Tu médico acaba de informarte que tenes Enfermedad de Crohn. ¿Y ahora qué hacer?
Probablemente nunca antes hayas escuchado hablar de esta enfermedad. En realidad, la mayoría de la gente no conoce la Enfermedad de Crohn, y ahora, estas enfrentado este diagnóstico.
Actualización Diciembre 2018.
Entendiendo tu diagnóstico.
Para comenzar, posiblemente tengas muchas preguntas.
Algunas de las más comunes podrían ser:
- ¿Qué es la Enfermedad de Crohn?
- ¿Tiene cura la Enfermedad de Crohn y cuál es el pronóstico?
- ¿Cómo contraje la enfermedad?
- ¿Voy a poder trabajar, viajar o hacer ejercicio?
- ¿Deberé seguir una dieta especial?
- ¿Cuáles son las opciones de tratamiento?
- ¿Necesitaré cirugía?
- ¿De qué manera la Enfermedad de Crohn va a cambiar mi vida, tanto ahora como en el futuro?
El propósito de este folleto es proporcionarte respuestas que te ayudarán a contestar esas preguntas, y explicarte paso a paso los puntos claves de la Enfermedad de Crohn y lo que podrás esperar en el futuro. No te vas a convertir en un experto de la noche a la mañana, pero aprenderás más a medida que pase el tiempo. En cuanto más informado estés, podrás manejar tu enfermedad mucho mejor y verás que podrás participar activamente con el equipo de salud.
¿Qué es la Enfermedad de Crohn?
La Enfermedad de Crohn se llama así en honor al Dr. Burrill B. Crohn, quien publicó una publicación de gran importancia junto con sus colegas Oppenheimer y Ginzburg en 1932, describiendo lo que hoy se conoce como la Enfermedad de Crohn.
La Enfermedad de Crohn (EC) pertenece a un grupo de enfermedades conocidas como Enfermedad Inflamatoria Intestinal (EII). La Enfermedad de Crohn es una afección crónica inflamatoria del tracto gastrointestinal. Los síntomas incluyen dolor abdominal con cólico, náuseas, fiebre, pérdida de apetito, pérdida de peso y fatiga. Y, a veces, sangrado rectal. No tendrá los mismos síntomas todo el tiempo. Es más, en algunos períodos de tiempo, no tendrás ningún síntoma, lo que se llama remisión.
La Enfermedad de Crohn no es lo mismo que la Colitis Ulcerosa (CU), otro tipo de EII. Los síntomas de éstas dos enfermedades son bastante similares, pero las áreas afectadas del cuerpo pueden ser diferentes. La Enfermedad de Crohn puede afectar cualquier parte del tracto gastrointestinal, desde la boca hasta el ano, mientras que la Colitis Ulcerosa está limitada al colon (también llamado intestino grueso), aunque puede afectar otros órganos o tejidos fuera del intestino.
La Enfermedad de Crohn más comúnmente afecta la parte donde termina el intestino delgado (el íleo) y donde comienza el colon. Puede afectar todo el grosor de la pared intestinal, mientras que la Colitis Ulcerosa sólo al revestimiento interno del colon. Por último, en la Enfermedad de Crohn la inflamación del intestino puede mostrar áreas normales entre las afectadas. En la Colitis Ulcerosa, esto no ocurre. En un 10% de los pacientes con enfermedad colónica exclusiva, las biopsias no permiten diferenciar de qué tipo de enfermedad se trata, y ésta condición se conoce como Colitis Indeterminada (CI).
¿Voy a curarme en algún momento?
Nadie sabe exactamente qué es lo que causa la Enfermedad de Crohn. Tampoco se puede predecir cómo la enfermedad -una vez diagnosticada- afectará a cada persona en particular.
Hay gente que no presenta síntomas durante años, mientras que otros tienen brotes o ataques de actividad de la enfermedad más frecuentemente. Sin embargo, hay algo sobre lo que se puede estar seguro: la Enfermedad de Crohn es una condición crónica.
Las enfermedades crónicas, son condiciones persistentes. Se las puede controlar con tratamiento pero, hoy en día, no curarlas. Esto significa que la enfermedad es a largo plazo. En realidad, muchas enfermedades como la diabetes, presión arterial elevada o enfermedad cardíaca se tratan con éxito, pero no se curan.
Ocasionalmente, se pueden desarrollar complicaciones serias -como cáncer colorrectal- pero esto ocurre sólo en una muy pequeña cantidad de pacientes con EII. Los estudios reflejan que quienes tienen EII suelen tener la misma expectativa de vida que quienes no presentan la enfermedad. Es importante recordar, que a la mayoría de quienes tienen Enfermedad de Crohn pueden llevar una vida completa, feliz y productiva.
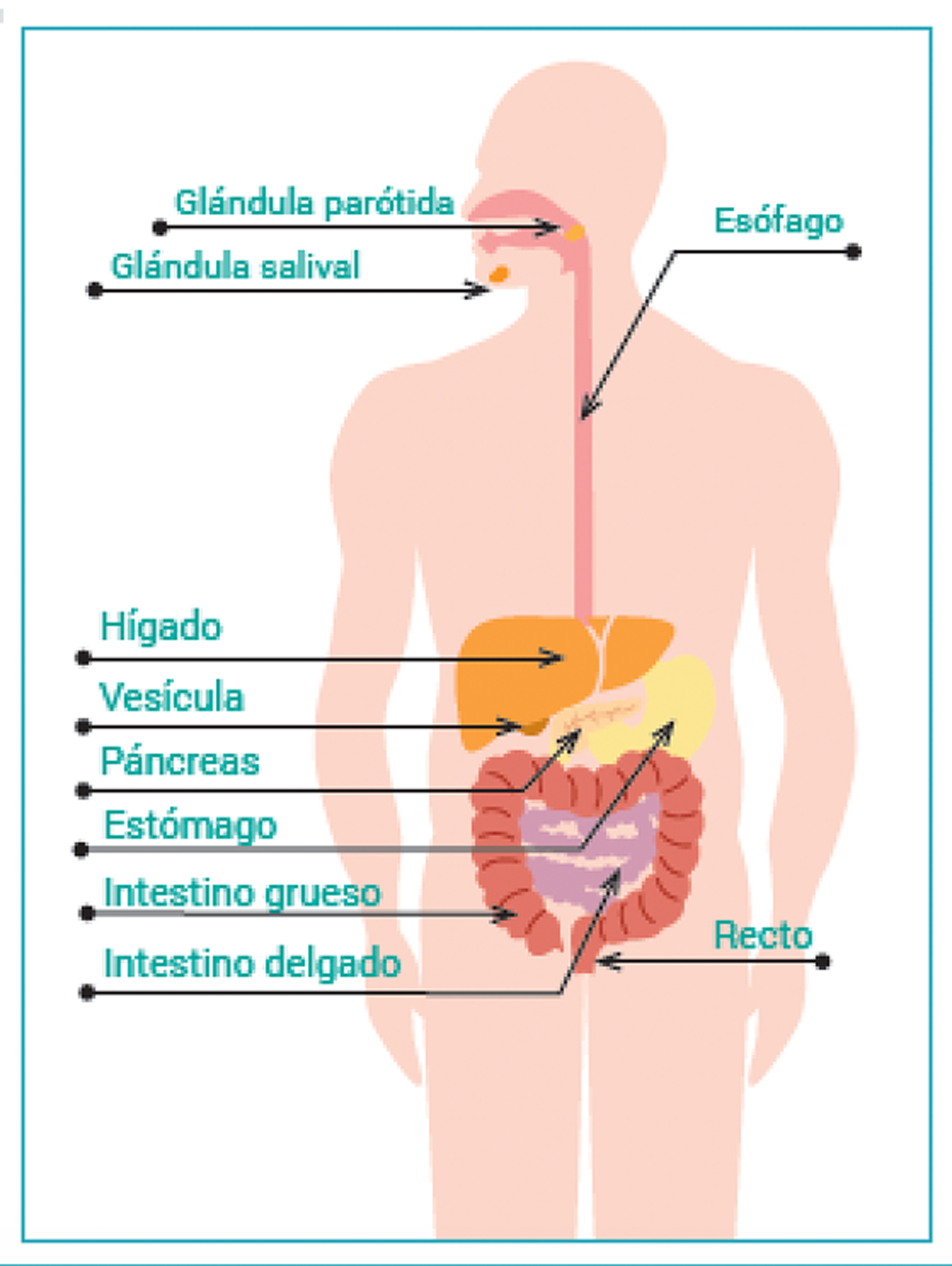
Breve introducción al sistema gastrointestinal (GI).
La mayoría de nosotros no conoce muy bien el tracto gastrointestinal (GI), aunque ocupe gran parte de nuestro cuerpo.
Guía rápida: el tracto GI, realmente, comienza en la boca. Sigue su curso sinuoso para terminar varios metros después en el recto. En el medio, hay distintos órganos, cada uno de ellos cumple su rol para procesar y transportar la comida a través del cuerpo.
El primero es el esófago, un tubo delgado que conecta la boca con el estómago. La comida pasa por el estómago e ingresa al intestino delgado. Éste es el sector donde se absorben la mayor parte de los nutrientes. El intestino delgado lleva al colon, o intestino grueso, el cual se conecta con el recto.
La principal función del colon es absorber agua y sales del material de desecho (lo que queda luego de digerir la comida). También almacena restos sólidos, los convierte en heces y los excreta por el ano.
Cuando ocurre la inflamación, las funciones principales son afectadas, incluyendo la absorción de agua. Como resultado, la diarrea puede ser un síntoma muy común durante los brotes de la Enfermedad de Crohn.
¿Quiénes contraen Enfermedad de Crohn?
- La Enfermedad de Crohn, más frecuentemente suele aparecer en personas entre los 15 y 25 años de edad, aunque puede presentarse a cualquier edad.
- A su vez, puede presentarse en personas de 70 años y más, e inclusive, en niños pequeños.
- Se estima que un 10% de los afectados tienen menos de 18 años de edad.
- Los hombres y las mujeres parecen estar afectados por igual.
- Si bien la Enfermedad de Crohn puede afectar a cualquier grupo étnico, es más frecuente entre los caucásicos. Tiene una marcada incidencia en la población judía de Europa Oriental.
- Tanto la Enfermedad de Crohn como la Colitis Ulcerosa se observan principalmente en países desarrollados, más habitualmente en las áreas urbanas que en rurales, y más a menudo en climas del norte que del sur. Sin embargo, algunos de estos patrones de enfermedad están cambiando gradualmente. Por ejemplo, el número de casos de EII está aumentando en partes del mundo en vías de desarrollo, incluyendo China, India y América del Sur.
La conexión genética.
Los investigadores han descubierto que la Enfermedad de Crohn suele darse en una misma familia. De hecho, el riesgo de desarrollar EII se ubica entre 5,2 % y 22,5% para los parientes en primer grado de la persona afectada. También depende qué miembro de la familia tiene EII, los rasgos étnicos y el tipo de EII, ya sea Enfermedad de Crohn o Colitis Ulcerosa. Es evidente que los genes tienen un papel importante pero aún no se ha identificado un patrón hereditario específico. Esto significa que en este momento no hay forma de predecir cuál miembro de la familia, o siquiera si alguno, desarrollará la enfermedad.
¿Qué causa la Enfermedad de Crohn?
Nadie sabe exactamente la causa de la enfermedad.
Algo es seguro: Nada que hayas hecho fue la causa de que contraigas Enfermedad de Crohn. No te la contagiaste. No fue nada que comiste o tomaste lo que te haya provocado los síntomas. Tampoco llevar una vida estresante. ¡Así que, por sobre todas las cosas, no te culpes!
Entonces, ¿Cuáles son las causas probables? La mayoría de los expertos cree que la respuesta es multifactorial. Quiere decir, que una cantidad de factores se combinan para provocar la Enfermedad de Crohn.
Los tres factores más importantes de los que se sospecha contribuyen a la aparición de la EC son:
- El medio ambiente
- La Genética
- Una reacción inapropiada del sistema inmune.
Es probable que una persona herede uno o más genes que la hacen susceptible a la Enfermedad de Crohn. Luego, algo en el ambiente dispara una respuesta inmune anormal. (Los científicos no han identificado aún el o los disparadores ambientales). Sea cual sea este disparador, hace que el sistema inmune se “encienda” y lance un ataque al intestino. Ahí comienza la inflamación. Desgraciadamente, el sistema inmune no se “apaga” así que la inflamación continúa, dañando los órganos digestivos, causando los síntomas de la Enfermedad de Crohn.
¿Cuáles son las signos y síntomas?
A medida que la pared intestinal se vuelve más inflamada y ulcerosa, pierde la habilidad de absorber agua del material de desecho que atraviesa por el colon.
Esto, a su vez, lleva a que las heces se ablanden progresivamente. En otras palabras, a provocar la diarrea. El revestimiento intestinal dañado puede comenzar a producir una gran cantidad de mucosidad en las heces. Incluso, la ulceración puede también ocasionar sangrado, produciendo así heces sanguinolentas. Con el tiempo, esta pérdida de sangre, puede ser la causa de un recuento bajo de glóbulos rojos, o anemia.
La mayoría de las personas con Enfermedad de Crohn experimenta una sensación de urgencia para mover el intestino, así como también, dolor abdominal tipo cólico. Estos síntomas varían de persona a persona y pueden cambiar con el tiempo. A la vez, éstos pueden resultar en la pérdida de apetito y la consecuente pérdida de peso. Estos síntomas, junto con la anemia, también pueden conducir a la fatiga. Existe la posibilidad de que los niños que sufren de Enfermedad de Crohn tengan deficiencias en su desarrollo y crecimiento.
Los síntomas pueden variar de leves a severos. A causa de que la Enfermedad de Crohn es una afección crónica, los pacientes pasarán períodos por los que la enfermedad esté activa (lo que se conoce como brote) y cause síntomas. Sin embargo, puede haber casos de pacientes que durante esos períodos no sufran ninguna afección en lo más mínimo. Estos períodos libres de la enfermedad (conocidos como “remisión”) podrían extenderse por meses, e incluso años, aunque los síntomas típicamente regresan en algún momento.
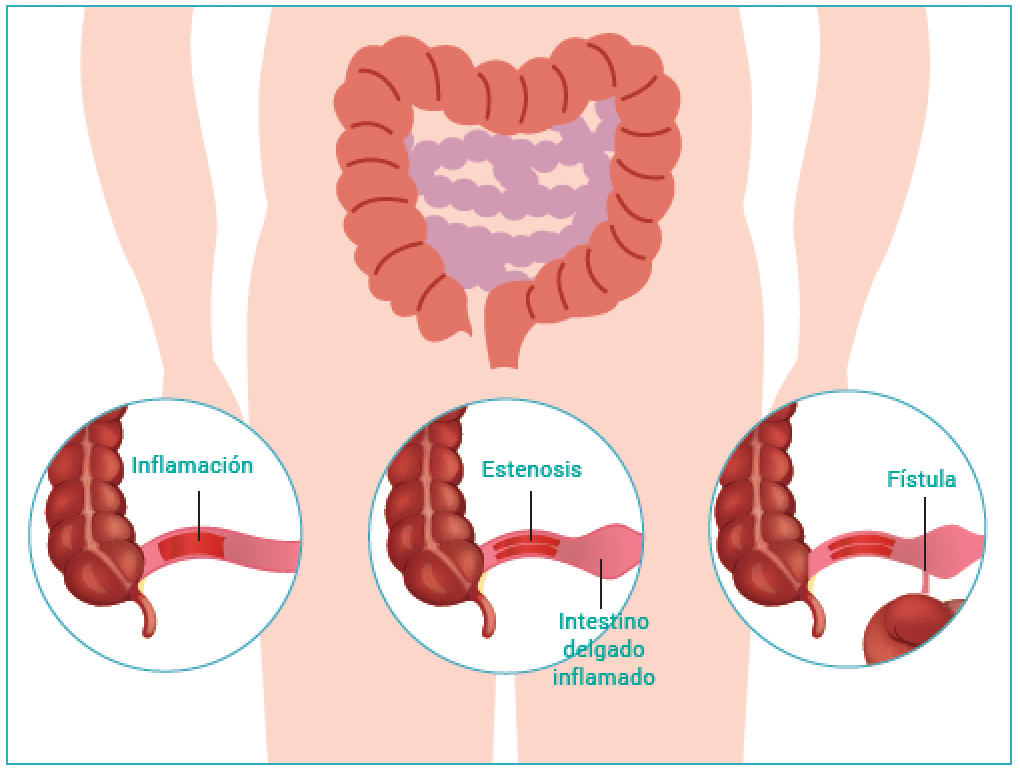
La inflamación también puede causar que se desarrolle una fístula (un túnel que conecta el intestino a la vejiga, vagina, o la piel). Las fístulas ocurren más comúnmente alrededor del área anal. Si esta complicación surge, podrías notar drenaje de moco, pus, o heces por esta abertura.
Más allá del intestino.
Además de los síntomas en el tracto gastrointestinal, algunas personas también pueden experimentar una variedad de síntomas en otras partes del cuerpo asociados con la Enfermedad de Crohn.
Los signos y síntomas de la enfermedad pueden evidenciarse en:
- Ojos (enrojecimiento, dolor y picazón)
- Boca (llagas)
- Articulaciones (hinchazón y dolor)
- Piel (quistes, ulceraciones y erupciones/ llagas dolorosas)
- Huesos (osteoporosis)
- Riñón (cálculos)
- Hígado (colangitis esclerosante, hepatitis y cirrosis) -muy poco frecuentes.
Todos éstos síntomas son conocidos como manifestaciones extra-intestinales de la Enfermedad de Crohn, porque ocurren fuera del aparato digestivo. En algunos casos, éstos pueden ser los primeros signos de la Enfermedad de Crohn, manifestándose incluso, años antes que los síntomas intestinales. En otros casos, pueden tener lugar después de un brote de la enfermedad.
Variedad de síntomas.
Los síntomas y complicaciones posibles de la Enfermedad de Crohn difieren, dependiendo de qué parte del tracto gastrointestinal está afectado.
Los siguientes son cinco tipos de la Enfermedad de Crohn:
- Colitis de Crohn (granulomatosa): afecta solamente el colon.
- Enfermedad de Crohn gastroduodenal: Afecta el estómago y el duodeno (la primera parte del intestino delgado).
- Ileítis: Afecta el íleon.
- Ileocolitis: Es la forma más común de la Enfermedad de Crohn que afecta el colon y el íleon (la última sección del intestino delgado).
- Yeyunoleítis: Produce parches desiguales de inflamación en el yeyuno (la mitad superior del intestino delgado).
Patrones de la enfermedad.
- Enfermedad de Crohn obstructiva/ fibroestenosante: El curso de ésta varía de persona a persona y de año en año. Por lo general, sigue un patrón de brotes (cuando ocurren los síntomas y empeora la afección) y remisiones. Este patrón es el curso crónico de recaídas de la Enfermedad de Crohn, también conocido como Enfermedad de Crohn obstructiva/ fibroestenosante. La Enfermedad de Crohn fibroestenosante está caracterizada por la constricción o estrechamiento del intestino.
- Enfermedad de Crohn luminal: se refiere a la Enfermedad de Crohn que causa cambios inflamatorios en el lumen o tubo del intestino. Aproximadamente, el 55% de los pacientes con Enfermedad de Crohn luminal, están libres de síntomas o en remisión en un año determinado. Otro 15%, presenta actividad baja de la enfermedad, mientras que el 30% restante experimenta una actividad alta. Un paciente que se mantiene en remisión por un año tiene el 80% de probabilidad de mantenerse en remisión un año más, mientras que aquellos experimentando la enfermedad activa en el año anterior, tienen el 70% de probabilidad de un brote recurrente sintomático el año siguiente.
- Enfermedad de Crohn fistulizante: Las fístulas son canales anormales entre dos bucles del intestino, o entre el intestino y otra estructura (tal como la vagina, la vejiga, o la piel). El riesgo de por vida de las personas con Enfermedad de Crohn de desarrollar una fístula oscila entre el 20% y 40%. El pronóstico para este tipo de Enfermedad de Crohn depende del lugar y complejidad de las fístulas. Sin embargo, la mayoría tiende a ocurrir después de tratamiento médico o quirúrgico.
El diagnóstico.
El procedimiento para determinar el diagnóstico comienza con el historial médico y familiar completo del paciente, incluyendo detalles completos de los síntomas. También se lleva a cabo un examen físico.
Ya que muchas otras enfermedades pueden producir los mismos síntomas que la Enfermedad de Crohn, tu médico dispondrá de distintos exámenes para intentar descartar otras posibles causas de estos síntomas, como podría ser una infección.
Los exámenes pueden incluir:
- Análisis de materia fecal: utilizado para descartar una infección o para revelar presencia de sangre.
- Análisis de sangre: puede detectar la presencia de inflamación y anticuerpos o anemia.
- Colonoscopía y Endoscopía del tracto digestivo superior: se lleva a cabo con un lente o tubo con una cámara y una luz en la punta para mirar la pared del tracto gastrointestinal. Se pueden obtener biopsias. También hay una cámara miniatura especial que debe ser tragada por el paciente y usada especialmente para evaluar los 2,75 mts. aproximadamente de intestino delgado que no es fácilmente accesible con los endoscopios.
- TC (tomografía computarizada) o RM (imagen por resonancia magnética): son procedimientos que pueden ser usados para mirar, ya sea, el grosor de la pared del intestino y/o evaluar si existen fístulas y obtener fluido infectado en el abdomen, conocido como abscesos.
-
TC (tomografía computarizada) o RM (imagen por resonancia magnética): son procedimientos que pueden ser usados para mirar, ya sea, el grosor de la pared del intestino y/o evaluar si existen fístulas y obtener fluido infectado en el abdomen, conocido como abscesos.
Algunas preguntas para el médico.
Es importante establecer una buena comunicación con tu médico.
Los pacientes necesitarán establecer una relación de trabajo en equipo con todos sus médicos tratantes, especialmente con su gastroenterólogo, para así obtener los mejores resultados a largo plazo.
Es común olvidarse de realizar preguntas de importancia durante la consulta. Esta es una lista con algunas preguntas que pueden serte de utilidad para la próxima consulta:
- ¿Puede ser que otra enfermedad esté causando estos síntomas?
- ¿Qué exámenes tengo que realizarme para llegar a la raíz de los síntomas?
- ¿Debo realizarme estos exámenes durante un brote o como rutina?
- ¿Qué parte/s de mi tracto gastrointestinal está/n afectada/s?
- ¿Cómo voy a darme cuenta si necesito ajustar la medicación?
- ¿Aproximadamente, cuánto tiempo debe transcurrir para ver algún resultado o saber que el medicamento es el correcto para mí?
- ¿Cuáles son los efectos secundarios del medicamento? ¿Qué debo hacer si los noto?
- ¿Qué debería hacer si los síntomas regresan?
- Si no puedo programar una consulta en forma inmediata, ¿hay un medicamento opcional que puedo comprar sin receta médica que sustituya el medicamento recetado? De ser así, ¿cuál/es?
- ¿Debería modificar mi dieta o tomar algún suplementos dietario? De ser así, ¿me puede recomendar un nutricionista o un suplemento nutricional en particular?
- ¿Necesito hacer algún cambio en mi estilo de vida?
- ¿Cuándo debería regresar para una consulta de seguimiento?
- ¿Cuáles son mis opciones si no puedo pagar mis medicamentos?
Tratamiento.
Hay tratamientos disponibles muy efectivos que pueden controlar su Enfermedad de Crohn, y así, conducirlo a una remisión.
Hay tratamientos disponibles muy efectivos que pueden controlar tu Enfermedad de Crohn, y así, conducirte a una remisión.
Estos tratamientos están destinados a disminuir la inflamación anormal en el sistema gastrointestinal. Esto le permite al colon cicatrizar. También ayudan a aliviar los síntomas de diarrea, sangrado rectal y dolor abdominal.
Los dos objetivos básicos del tratamiento son obtener la remisión y, una vez que eso se haya logrado, mantenerla. Si no se puede establecer la remisión, entonces el siguiente objetivo es disminuir el nivel de la enfermedad para así mejorar la calidad de vida del paciente. Algunos de los medicamentos usados para llevar esto a cabo pueden ser los mismos, pero administrados en dosis diferente y en períodos de tiempo diversos.
No existe un tratamiento único que se ajuste a todas las personas con Enfermedad de Crohn. El enfoque debe ser adaptado a la persona, porque la enfermedad de cada persona es diferente.
El tratamiento puede lograr la remisión, que puede prolongarse durante meses y hasta años, pero la enfermedad brotará de vez en cuando por la reaparición de una inflamación o por algún factor que la active. Un brote de la enfermedad también puede ser activado por una combinación -fisura, fístula, estrechamiento o absceso. Así mismo, los brotes de la Enfermedad de Crohn pueden indicar la necesidad de cambiar la dosis, frecuencia o tipo de medicamento.
Los médicos han estado usando varios medicamentos para tratar la Enfermedad de Crohn durante muchos años. Otros, son avances recientes.
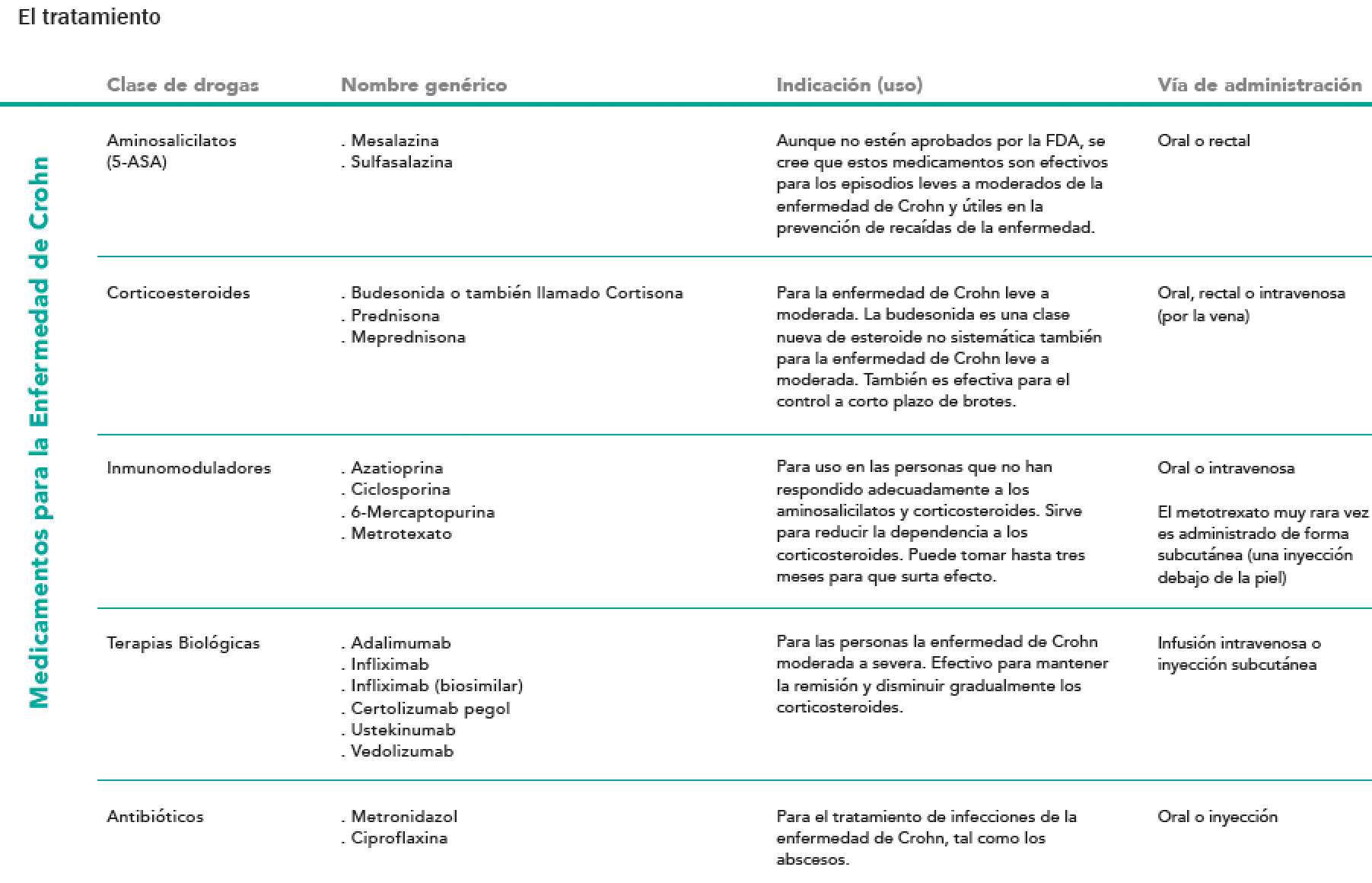
Los medicamentos más comunes que se utilizan, están comprendidos en las siguientes cinco categorías:
- Aminosalicilatos: Incluyen drogas que contienen ácido aminosalicílico (5-ASA). Algunos ejemplos son sulfasalazina y mesalazina. Estas drogas funcionan para bajar la inflamación al nivel del revestimiento intestinal. También se utilizan como tratamiento de mantenimiento para evitar recaídas.
- Corticosteroides: Esta medicación afecta la capacidad del cuerpo de iniciar y mantener un proceso inflamatorio. Además, funciona como control del sistema inmunológico. Son utilizados para las personas con Enfermedad de Crohn moderada a severa. Es eficaz para controlar brotes a corto plazo. Sin embargo, no se recomienda su uso prolongado debido a sus efectos secundarios. Si no podes dejar de tomar corticoides sin tener recaídas, es probable que tu médico deba añadirte otra medicación para controlar tu enfermedad. Es muy importante no dejar de tomarlos repentinamente.
- Inmunomoduladores: Este tipo de medicación modula la respuesta inmunológica del cuerpo de manera que no pueda causar inflamación constante. Por lo general, los inmunomoduladores se utilizan en aquellos pacientes que no obtuvieron una respuesta con los aminosalicilatos y corticosteroides, o bien que obtuvieron solo una respuesta parcial. Suelen ser útiles para reducir o eliminar la necesidad de tomar corticoides. También son eficaces para mantener la remisión en pacientes que no respondieron a otra medicación. Los inmunomoduladores pueden demorar varios meses para comenzar a surtir efecto.
- Terapias biológicas: Las terapias biológicas, también conocidas como agentes anti-TNF, representan lo más nuevo en tipos de terapia utilizadas para tratar la Enfermedad de Crohn de moderada a severa o en pacientes que no han respondido a los tratamientos convencionales. TNF (TNF en inglés: factor de necrosis tumoral) es un químico producido por nuestro cuerpo para causar inflamación. Los anticuerpos son proteínas producidas para unirse a estos químicos y permitir que el cuerpo destruya al químico y reduzca la inflamación.
- Antibióticos: Los antibióticos pueden ser usados cuando ocurran infecciones -tal como los abscesos. También pueden ser útiles con fístulas en el área anal y el área vaginal.
¿Cómo manejar sus síntomas?
La mejor manera de controlar la Enfermedad de Crohn es tomar los medicamentos tal como los indica tu médico.
Sin embargo, es posible que los medicamentos no eliminen todos los síntomas que estás sintiendo. Es posible que continúes teniendo diarrea ocasional, cólicos, náuseas y/o fiebre.
Aún cuando no haya efectos secundarios, o éstos sean sólo mínimos, puede ser fastidioso estar sujeto a un régimen fijo de medicamentos. Recorda, sin embargo, que el tomar los medicamentos para controlar los síntomas puede reducir considerablemente el riesgo de futuros brotes. En los períodos de remisión, la mayoría de las personas se siente bastante bien y libre de síntomas.
Habla con tu médico acerca de otros medicamentos que no requieren receta médica que pudieras tomar para ayudarte a calmar esos síntomas. Estos pueden incluir algunos para controlar la diarrea, según sea el caso. La mayoría de los productos para controlar los gases y ayudar a la digestión también pueden usarse sin peligro, pero consulta primero a tu médico antes de tomarlos. De igual manera, habla con el profesional en el caso de necesidad de bajar la fiebre o disminuir el dolor de las articulaciones, suele recomendarse la posibilidad de tomar paracetamol en vez de una droga antiinflamatoria no esteroidea (AINEs) -tal como la aspirina, el ibuprofeno, y el naproxeno. Los AINEs pueden irritar tu sistema digestivo. Muchos de los medicamentos sin receta médica pueden tener efectos adversos en la Enfermedad de Crohn propiamente dicha, o interactuar con algunas de las medicinas recetadas para tratar la enfermedad. La manera más segura de manejar los medicamentos sin receta médica es seguir las pautas e instrucciones de tu médico.
Otras consideraciones.
Cirugía.
Muchas personas con Enfermedad de Crohn responden bien al tratamiento médico y no tendrán que someterse a una intervención quirúrgica. Sin embargo, entre el 66% y el 75% de los pacientes podrán requerir cirugía en algún momento de su vida.
La cirugía podría ser necesaria cuando las terapias médicas ya no controlan correctamente la enfermedad. También puede servir para reparar una fístula o fisura. Otra razón para una intervención quirúrgica, es la presencia de una obstrucción intestinal tal como una constricción (un segmento estrecho del intestino), u otra complicación, tal como un absceso abdominal. En la mayoría de los casos, el segmento afectado del intestino y cualquier absceso asociado con éste son extirpados. Esto se llama una resección. Por lo general, los dos extremos del intestino que están en buen estado se unen en un procedimiento llamado anastomosis. Mientras que la resección y la anastomosis pueden permitirle vivir muchos años libre de síntomas, esta cirugía no es considerada como una cura para la Enfermedad de Crohn, ya que los síntomas frecuentemente vuelven, en o cerca del lugar de la reparación.
También es posible que se requiera un estoma si se lleva a cabo la cirugía en la Enfermedad de Crohn. Después que los cirujanos extirpan el segmento del intestino, desvían el intestino delgado a la piel para que la materia fecal pueda vaciarse en una bolsa externa adherida al abdomen. Es posible que sea necesario este procedimiento si el recto está afectado y se requiere su extirpación. Sin el recto, no se puede llevar a cabo una anastomosis (rejunte de los 2 tramos de intestino). En este caso, el estoma es permanente. También se puede formar un estoma si la infección o inflamación es severa, y una anastomosis inmediata no es segura. Bajo estas circunstancias, el estoma por lo general es temporal y se podría cerrar después de varios meses, una vez que la inflamación o infección severa se haya controlado.
El propósito de la cirugía en la Enfermedad de Crohn es conservar el intestino y permitirle al individuo volver a tener la mejor calidad de vida posible. Sin embargo, a diferencia de la cirugía para la Colitis Ulcerosa, la cirugía en la Enfermedad de Crohn no ofrece una cura.
Para saber más sobre éstas cirugías, podes consulta la Guía de Cirugía.
Dieta y nutrición.
Es posible que te estés preguntando si ciertas comidas contribuyeron o causaron la Enfermedad de Crohn. La respuesta es NO. Sin embargo, una vez que la enfermedad se ha desarrollado, los síntomas pueden disminuir si prestas atención a la dieta, reemplazas nutrientes perdidos y se promueve la curación.
No hay una sola dieta o plan alimenticio beneficioso para todas las personas con Enfermedad de Crohn. Las recomendaciones alimenticias deben ser formuladas para cada persona, dependiendo de la parte afectada del intestino y los síntomas que esté sintiendo.
La Enfermedad de Crohn varía de una persona a otra, y aún la misma persona puede experimentar cambios con el paso del tiempo. Lo que fue beneficioso para otro, no necesariamente te va a servir. Incluso, lo que le funcionó tiempo atrás podría no funcionarte ahora.
Podrá haber momentos en que puede ser beneficioso modificar la dieta, particularmente durante un brote. Tu médico puede recomendarte dietas diferentes en diferentes ocasiones, incluyendo:
- Dieta baja en sodio: Usada durante terapia con corticosteroides para reducir la retención de agua.
- Dieta baja en fibra: Usada para evitar oclusiones en los pacientes con Enfermedad de Crohn que tienen estrechez, y para evitar estimulación del movimiento intestinal.
- Dieta baja en grasas: Típicamente recomendada durante un brote de la Enfermedad de Crohn cuando la absorción de grasas pudieran convertirse en un problema.
- Dieta libre de lactosa: Para aquellos que tienen intolerancia a los productos lácteos.
- Dieta alta en calorías: Para aquellos que sufren de pérdida de peso o retraso en el crecimiento.
Algunos pacientes con EII pueden tener deficiencias de ciertas vitaminas y minerales (incluyendo la vitamina B-12, ácido fólico, vitamina C, hierro, calcio, zinc, y magnesio) o tener dificultad en ingerir suficientes alimentos para obtener las calorías necesarias. Tu médico puede identificar y corregir estas deficiencias con suplementos vitamínicos y nutricionales.
Mantener un control diario de los alimentos que consumís puede ser de gran ayuda. Te permitirá ver la conexión entre lo que comes y los síntomas que pueden surgir. Si ciertos alimentos te están causando problemas digestivos, trata de evitarlos por un tiempo pero no excluirlos definitivamente, al menos, sin antes haber intentado reincorporarlos en al menos 3 ocasiones.
Si bien ningún alimento en particular empeora la inflamación subyacente a la Enfermedad de Crohn, ciertos alimentos tienden a empeorar los síntomas. A continuación hay algunas sugerencias de útiles:
- Reducí la cantidad de comida grasa o alimentos fritos en tu dieta, los cuales pueden causar diarrea y gas. • Come porciones más pequeñas a intervalos más frecuentes.
- Limita el consumo de leche o productos lácteos si tenes intolerancia a la lactosa. Si no la tenes, no necesitas limitarlos.
- Evita las bebidas gaseosas, si tenes problemas excesivos de gases.
- Limita la cafeína cuando tenes diarrea fuerte, ya que la cafeína puede actuar como laxante.
- Los alimentos blandos y suaves pueden tolerarse mejor que los alimentos picantes o muy condimentados, aunque no siempre.
- Restringí la ingesta de ciertos alimentos con alto contenido en fibras como las nueces, semillas, choclo y pochoclo. Estos alimentos no se digieren en forma completa en el intestino grueso por lo que pueden causar diarrea. Es por esto, que por lo general, se recomienda una dieta baja en fibra y baja en residuos.
Es importante mantener una nutrición apropiada en el manejo de la Enfermedad de Crohn. La buena nutrición es esencial en cualquier enfermedad crónica, pero especialmente en la Enfermedad de Crohn. El dolor abdominal y la fiebre pueden causar pérdida de apetito y pérdida de peso. La diarrea y el sangrado rectal pueden quitarle al cuerpo fluidos, minerales, y electrolitos. Estos son nutrientes en el cuerpo que deben permanecer balanceados para que el cuerpo funcione adecuadamente.
Eso no quiere decir que debas comer ciertos alimentos y evitar otros. La mayoría de los médicos recomiendan una dieta bien balanceada para evitar la deficiencia nutricional. Una dieta saludable debe incluir una variedad de alimentos de todos los grupos alimenticios. La carne, el pescado, el pollo y los productos lácteos (si los toleras) son fuente de proteína; el pan, los cereal, almidones, las frutas, y los vegetales son fuente de carbohidratos; la margarina y los aceites son fuente de grasas. Un suplemento dietético tal como un complejo multivitamínico te puede ayudar a suplementar tu dieta. Para mayor información, podes consultar con un nutricionista.
Terapias complementarias y alternativas.
Algunos pacientes con Enfermedad de Crohn complementan el tratamiento convencional con terapias complementarias para aliviar los síntomas. Estas terapias pueden funcionar de distintas maneras: colaborando a controlar los síntomas y aliviar el dolor, mejorando la sensación de bienestar y calidad de vida, y posiblemente estimulando el sistema inmunológico. Conversa con tu médico acerca de cuáles son tus mejores opciones en terapias complementarias.
Estrés y Estado emocional.
La Enfermedad de Crohn afecta prácticamente todos los aspectos de la vida de una persona. Si tenes Enfermedad de Crohn, probablemente te preguntes sobre la relación de la enfermedad con el estrés y los factores emocionales.
Si bien la enfermedad ocasionalmente reaparece luego de experimentar problemas emocionales, no existe evidencia de que el estrés sea el causante. Es más probable que el sentimiento de angustia emocional sea una reacción a los síntomas de la enfermedad. Las personas con Enfermedad de Crohn deben recibir comprensión y apoyo emocional por parte de su familia y equipo médico. Debido a que las enfermedades crónicas suelen asociarse a la depresión, el médico puede recomendar medicación anti-depresiva y/o derivarte a un profesional en salud mental. Aunque la psicoterapia no suele ser necesaria, puede ser beneficioso hablar con un terapeuta que conozca sobre EII o sobre enfermedades crónicas.
Cómo ayudar a mantener su estado general de salud.
Es importante seguir manteniendo un buen estado de salud general. Al mismo tiempo que te tratas con un gastroenterólogo, recorda también conversar con tu médico clínico sobre otros aspectos importantes como vacunación, salud oral, colonoscopías, mamografías y análisis de sangre periódicos.
Vivir normalmente.
Enterarse de que tenes Enfermedad de Crohn puede ser difícil y estresante. Pero con el transcurso del tiempo, no será siempre el pensamiento dominante. Mientras tanto, no escondas tu enfermedad de tu familia, amigos y colegas. Habla con ellos y deja que te ayuden y apoyen.
Vas a aprender que existen estrategias para vivir mejor con Enfermedad de Crohn. Hay diferentes maneras de enfrentarse a la enfermedad. Por ejemplo, la diarrea o el dolor abdominal puede hacer que no quieras concurrir en lugares públicos; pero esto no tiene por qué ser así. Sólo se necesita un poco de planificación de antemano.
Aprenderás que hay numerosas estrategias que le facilitarán mucho más vivir con Enfermedad de Crohn.
Quizás quieras incorporar en tus planes algunos de los siguientes pasos:
- Averigua dónde quedan baños en restaurantes, centros comerciales, teatros y transporte público.
- Cuando viajes, lleva contigo ropa interior extra, papel higiénico o toallitas húmedas.
- Cuando tu viaje sea más lejos o más largo, habla primero con tu médico. Entre tus planes de viaje deberás incluir una buena cantidad extra de medicación, el nombre genérico por si acaso se te acaba o perdes la medicación, y el nombre de médicos en la zona que estarás visitando. • Trata de vivir tu vida lo más normalmente posible, continuando las actividades que hacías antes del diagnóstico. No hay razón por la cual no debas hacer las cosas que hacías antes o que soñabas hacer algún día.
- Aprende de otras personas estrategias para enfrentar la enfermedad. Los grupos también te podrán ayudan a compartir lo que sabes con otros.
- Desarrolla una red de apoyo con la familia y amigos para lidiar con la enfermedad.
- Lleva un amigo o pariente a la consulta médica como apoyo.
- Seguí las indicaciones de tu médico en relación a la medicación (incluso si te sentís perfectamente bien)
- Mantene una actitud positiva. Es la receta básica ¡y la mejor!
Si bien la Enfermedad de Crohn es una enfermedad crónica seria, no es una enfermedad mortal. No hay duda que es un desafío vivir con esta enfermedad, hay que tomar medicación, y a veces, hacer otros ajustes. Es importante recordar que la mayoría de las personas con EC pueden llevar adelante una vida enriquecedora y productiva.
Asimismo, recorda que tomar medicación de mantenimiento puede disminuir los brotes en forma significativa. Entre un brote y otro, la mayoría se siente bien, sin síntomas.
Esperanza para el futuro.
Hay científicos en todo el mundo que se dedican a la investigación de la Colitis Ulcerosa.
Esto constituye una buena noticia para el desarrollo de tratamientos nuevos para esta enfermedad. Es un momento de mucha actividad en el desarrollo de nuevas terapias. Los investigadores están descubriendo los elementos culpables de la Enfermedad de Crohn y la tecnología hace posible localizarlos y bloquear la inflamación. Como existen muchos tratamientos para EII en ensayo clínico, los expertos predicen que pronto habrá una ola de nuevas terapias.
Debido al creciente número de ensayos clínicos de posibles nuevos tratamientos para EII, se requiere de una mayor participación del paciente para estimar si estas terapias experimentales funcionan o no.
Además, se espera que los estudios genéticos realicen importantes hallazgos que deriven en nuevos tratamientos. La esperanza es que puedan revertir el daño causado por la inflamación intestinal, e incluso evitar que se inicie el proceso inflamatorio. Resulta cada vez más evidente el papel que cumple la respuesta inmunológica a las bacterias intestinales normales en la Colitis Ulcerosa y Enfermedad de Crohn. Gran parte de la investigación se centra en comprender la composición, el comportamiento y el papel exacto que cumplen las bacterias en los síntomas de EII. Se espera que este conocimiento conduzca a nuevos tratamientos para controlar o evitar la enfermedad.
Glosario.
- Aminosalicilatos: medicación que incluye compuestos que contienen 5-ácido aminosalicilico (5-ASA). Por ejemplo, sulfaslasina y mesalazina.
- Ano: orificio al final del recto que permite la eliminación de desechos sólidos.
- Antibióticos: drogas, como por ejemplo metronidazol y ciproflaxina, que pueden utilizarse cuando hay una infección. Anticuerpo: una inmunoglobulina (una proteína especializada) que se genera al introducir un antígeno en el cuerpo.
- Antígeno: cualquier sustancia que active una respuesta inmune en el cuerpo.
- Ataque o brote: ataque de inflamación con los síntomas asociados.
- Colitis Ulcerosa: enfermedad que causa inflamación del intestino grueso (colon).
- Colitis: inflamación del intestino grueso (colon).
- Complicaciones extra-intestinales: complicaciones que se presentan fuera del intestino.
- Corticosteroides: estos medicamentos afectan la capacidad del cuerpo de iniciar y mantener un proceso inflamatorio. Además, controlan al sistema inmunológico.
- Crónico: a largo plazo o de larga duración. Diarrea: pasaje de las heces con frecuencia excesiva o con consistencia excesivamente líquida.
- Enfermedad de Crohn: enfermedad inflamatoria crónica que compromete en primer lugar el intestino grueso y delgado pero que puede afectar otras partes del sistema digestivo. Llamada así por Dr. Burrill Crohn, el gastroenterólogo norteamericano que describió la enfermedad por primera vez en 1932.
- Enfermedad Inflamatoria Intestinal: (EII) término utilizado para referirse a un grupo de patologías: incluyendo la Enfermedad de Crohn (inflamación del tracto gastrointestinal) y la Colitis Ulcerosa (inflamación del colon).
- Gastrointestinal: que se refiere en forma colectiva al esófago, estómago e intestinos delgado y grueso. Genes: bloques de vida microscópicos que transfieren características específicas de una generación a otra.
- Inflamación: respuesta al daño de tejido que se caracteriza por enrojecimiento, hinchazón y dolor.
- Inmunomoduladores: estos incluyen la azatioprina, 6-mercaptopurina (6-MP), y ciclosporina. Este tipo de medicamento anula al sistema inmunológico de manera que no pueda causar inflamación constante.
- Intestino delgado: conecta al estómago con el intestino grueso; absorbe nutrientes.
- Intestino grueso: también conocido como colon. Su función primordial es absorber agua y desechar los restos sólidos.
- Intestino: órgano largo con forma de tubo en el abdomen que completa el proceso digestivo. Abarca el intestino grueso e intestino delgado.
- MCA (Medicina Complementaria y Alternativa): grupo de sistemas, prácticas y productos médicos y de atención de salud que no se consideran parte de la medicina convencional.
- Megacolon tóxico: complicación seria pero poco frecuente en la que el colon se ensancha y pierde la capacidad de contraerse adecuadamente y movilizar el gas intestinal. Esto puede llevar a la perforación y necesidad de una cirugía de urgencia.
- Oral: por la boca.
- Osteoporosis: enfermedad en la que los huesos se vuelven porosos y proclives a quebrarse.
- Rectal: relacionado con el recto. Recto: porción inferior del colon.
- Remisión: período en el que los síntomas desaparecen o disminuyen y se disfruta de buena salud.
- Sistema inmunológico: el sistema natural de defensa del organismo que combate la enfermedad.
- Tenesmo: necesidad apremiante de mover el vientre dolorosa pero improductiva.
- Terapias biológicas: drogas creadas a partir de anticuerpos que se unen a las moléculas para bloquear la inflamación.
- Tracto GI: tracto gastrointestinal.
- Úlcera: llaga en la piel o revestimiento del tracto GI.
- Ulceración: el proceso de formación de úlceras.
Disclaimer.
El material (o porción de material) contenido en este folleto fue desarrollado por Cronh’s & Colitis Foundation of America (CCFA).
A través de los permisos para reimpresión y utilización firmados con la CCFA, Fundación Mas Vida de Crohn & Colitis Ulcerosa posee la autorización para traducir y difundir el material educativo e informativo diseñados por la CCFA con el fin de incrementar el conocimiento de la Enfermedad Inflamatoria Intestinal en Argentina.
Acerca de CCFA.
Establecida en 1967, la Fundación de Crohn & Colitis de Norteamérica, (CCFA- Crohn´s & Colitis Foundation of America) es una organización nacional privada sin fines de lucro dedicada a buscar una cura para EII. Su misión es financiar la investigación, brindar recursos educativos a los pacientes y sus familias, a profesionales de la medicina y al público; y también proveer servicios de apoyo a gente con Enfermedad de Crohn o Colitis Ulcerosa.
Defender la causa es también un componente fundamental de la misión de CCFA.
CCFA ha sido de vital importancia para obtener mayores fondos para la investigación de EII en los Institutos Nacionales de Salud y para promover legislación que mejore la vida de los pacientes en todo el país.
Acerca de Fundación Mas Vida de Crohn & Colitis Ulcerosa.
Fundación Mas Vida es una organización sin fines de lucro, fundada en Septiembre de 2010 en Argentina. Su misión es promover, fomentar y ejecutar estudios, investigaciones y todo tipo de acciones que contribuyan, con carácter preventivo, a difundir en el colectivo de niños y adultos, núcleos familiares y comunidad en general, el conocimiento y alcance de la Enfermedad Inflamatoria Intestinal, y las destinadas a mejorar las condiciones que favorezcan el tratamiento, diagnóstico y calidad de vida de aquellos que las padecen.
CONTACTOS
- Teléfono: 0800 222 0614
- E-mail: info@nullmasvida.org.ar
- www.masvida.org.ar