
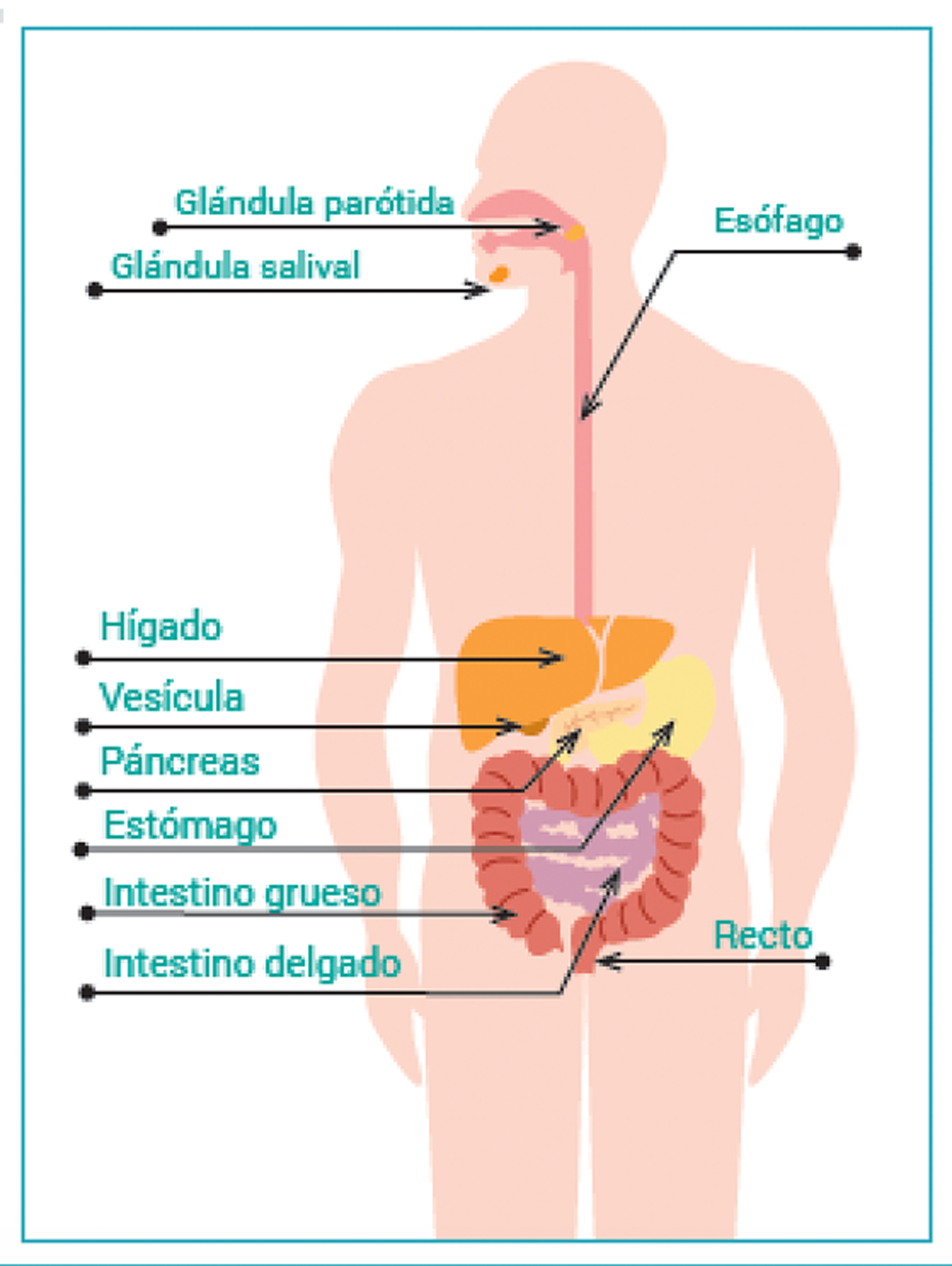
Nutrición
Es importante destacar que no existe evidencia científica que determine que algún tipo de alimento en especial sea el responsable de causar, mantener, producir la recaída o inducir la remisión de la EII.
01. Introducción
Una dieta balanceada y de adecuadas calorías es necesaria para cualquier persona y, especialmente, para personas con una enfermedad crónica. Esto es aún más importante en pacientes en edad de crecimiento y desarrollo.
La importancia de la nutrición es debido a las características propias de la EII:
- Disminución del apetito ocasionado por molestias después de comer, la exclusión de ciertos alimentos en la dieta, retraso de crecimiento, etc.
- En ciertos casos, hay una limitada absorción de los alimentos ocasionado por la inflamación. Paso rápido de los alimentos (diarrea) o intestino corto por operaciones.
- Pérdida de nutrientes ocasionado por los vómitos, sangrado, por el pus o las fístulas.
- El hecho de ser una enfermedad crónica produce estrés crónico y esto requiere de una constante reposición de calorías para afrontarlo.
No hay una dieta estándar para personas con EII, cada uno es diferente. Hay quienes no sienten relación alguna entre lo que comen y las molestias abdominales (especialmente, los que tienen CU del último tramo del intestino grueso) en cuyo caso, no hay restricciones. Otros, en especial en períodos de enfermedad activa, encuentran más apropiada la selección de ciertos alimentos, al menos por un tiempo.
En la EC, el apetito puede estar disminuido por el dolor, la molestia de diarrea, el intento consciente o inconsciente de disminuir la diarrea o el dolor que ésta produce, haciendo que la persona simplemente coma menos. El paciente además puede estar preocupado o deprimido por su condición, y eso repercutir en su actitud frente a la comida.
Cuando el paciente está en recaída, una dieta blanda, baja en carbohidratos fermentables y sin exceso de grasas, puede ser mejor tolerada que una comida habitual. En pacientes con compromiso del colon, ya sea CU o EC, una dieta baja en fibra puede ser más apropiada.
La recomendación de una “dieta sana” puede no ser lo que el paciente mejor tolere. Es decir, hidratos de carbono complejos que puedan dar lugar a la formación de gases, o vegetales o frutas con cáscara o semillas, pueden traer síntomas desagradables en algunos pacientes.
En la CU no hay evidencia que una dieta específica pueda inducir una remisión. En cambio, en la EC una dieta líquida balanceada, en ocasiones, puede ayudar a inducir la remisión.
En algunos pacientes es necesario complementar la alimentación utilizando otras fuentes calóricas como son los suplementos dietarios. Éstos proveen calorías concentradas con un buen balance de minerales y vitaminas. El médico tratante o nutricionista, será el encargado de indicarlos en el supuesto caso que lo crea necesario. Pueden ser utilizados por semanas o meses.
– Nutrición parenteral: se suministra por vía intravenosa.
– Nutrición enteral: se suministra por boca o por una sonda que se introduce por la boca.
El propósito de la nutrición en la EC:
– En muchos casos una dieta líquida completa, es decir, conteniendo todos los nutrientes necesarios, puede inducir la remisión sin necesidad de medicación.
– La dieta puede mantener el estado nutricional y evitar pérdida de peso.
– La dieta puede corregir la desnutrición, y de esa manera, ayudar a que ocurra el crecimiento y desarrollo compensatorio, si es que éstos estaban comprometidos.
En la EC el uso de dietas líquidas suministradas por boca (nutrición enteral), pueden ser muy útiles en pacientes con enfermedad activa y en aquellos que requieran gran número de calorías para lograr la recuperación nutricional.
Los beneficios de dietas líquidas con agregados especiales no están bien demostrados. Hay estudios que demuestran beneficios pero estos no son concluyentes. La nutrición enteral es una nutrición completa que se consume por vía oral o por sonda y se presenta en latas. Hay casos en los que su consumo se combina con una dieta de comida, y otros en los que se recomienda como único alimento, dependiendo del caso y la decisión del médico.
En aquellos que la necesidad de ingesta de calorías sea muy elevada, estas dietas líquidas se pueden administrar a través de una sonda nasogástrica, es decir, un tubito que se pasa por la nariz cuya punta termina en el estómago. En cambio, si el intestino esta muy comprometido o el paciente no tolera la sonda, se puede usar una alimentación endovenosa colocando un catéter en una vena (nutrición parenteral). Este tipo de alimentación se utiliza en pacientes con desnutrición severa o crónica, ya que será muy difícil que se realimenten con una dieta normal o aún con el suplemento líquido por boca. A modo de ejemplo, un paciente de 15 años que pesa 40 kilogramos, puede llegar a necesitar 2600 calorías por día para poder ganar peso y compensar su déficit. Si su intestino está inflamado o estrechado, eso será muy difícil de lograr. Ingerir una fórmula líquida balanceada que contiene 1 caloría por mililitro, requerirá 2.6 litros por día. Estas dietas en general tienen un sabor poco agradable. Una cosa es probarla, ingiriendo 15 o 30 ml., y otra, es recibir la cantidad necesaria, por varios meses. De ahí que se justifique el uso de una sonda nasogástrica o se indique la nutrición parenteral.
12. Dieta reducida en FODMAPs en EII.
Lic. Marisa Canicoba – Integrante del equipo de Enfermedades Inflamatorias Intestinales del Hospital Posadas y asesora de la Fundación MAS VIDA de Crohn & Colitis Ulcerosa
Introducción
El ser humano consume entre 30 y 40 toneladas de alimentos que deben ser digeridos, absorbidos y excretados por el sistema gastrointestinal. Durante este proceso, la dieta no solamente proporciona los sustratos necesarios para la estructura y función celular del organismo, sino que interactúa dinámicamente con el epitelio y las bacterias del tracto gastrointestinal regulando de manera continua el sistema inmune, los mecanismos fisiológicos de inflamación y la producción de neuroquímicos (neurotransmisores) en el sistema nervioso entérico conocido actualmente como “el segundo cerebro”.
Es conocida la asociación entre la ingesta de alimentos y la aparición de síntomas gastrointestinales. La creencia de que la comida es la causa o al menos el desencadenante de los síntomas intestinales ha llevado a realizar numerosos estudios para intentar confirmar esta suposición y seguir determinadas medidas dietéticas. El plan de alimentación puede ser utilizado para modificar los procesos de enfermedad y controlar los síntomas de forma independiente de su papel tradicional. Hay pocas condiciones crónicas gastrointestinales en los que la modificación de la dieta es utilizada terapéuticamente y respaldada por un alto grado de evidencia científica.
Qué significa FODMAPs?
El término FODMAPs, es una sigla que resume las siguientes palabras: Fermentable, Oligosacáridos, Disacáridos,
Monosacáridos y Polioles, es decir es una dieta en la que se controlan los hidratos de carbono fermentables (azúcares) componentes que se encuentran en algunos alimentos y que al consumirlos incrementan la cantidad de gas y de agua disponible en el intestino provocando la distensión y aparición de síntomas como dolor, flatulencias, diarrea y estreñimiento.
El concepto FODMAP surgió a partir de Susan Shepherd y Peter Gibson, pertenecientes al Departamento de Gastroenterología de la Universidad de Monash, Victoria, Australia, y comenzó a ganar protagonismo en el año 2008.
Pero, no debemos olvidar que los hidratos de carbono fermentables ayudan a aumentar el volumen de la materia fecal, mejoran la absorción de calcio, modulan la función inmune (defensas) y favorecen el crecimiento y funcionamiento de algunos grupos microorganismos beneficiosos. Se requiere de mayor evidencia para poder recomendar la dieta reducida en FODMAPs como tratamiento de primera línea.
La Dieta FODMAPs
En la práctica para llevar a cabo una dieta reducida en FODMAPs deberíamos evitar diversos alimentos:
- Cereales: como el trigo y derivados.
- Legumbres: garbanzos, lentejas.
- Frutas: algunas frutas como por ejemplo: manzana, pera, damasco, durazno, pelón, sandía, cereza, ciruela, mango, frutas enlatadas en jugo natural, caqui, frutas secas (nueces, almendras, castañas), jugos de frutas.
- Verduras: como por ejemplo: alcaucil, espárrago, remolacha, repollitos de bruselas, brócoli, repollo, hinojo, ajo, puerro, cebolla, arveja, palta, coliflor, hongos.
- Lácteos evitar el consumo de leche y evaluar la tolerancia de los derivados lácteos (Yogur, quesos)
- Algunos edulcorantes artificiales
La implementación de esta dieta incluye dos etapas:
- La primera etapa: suele tener una duración de por lo menos 6 a 8 semanas e incluye la estricta restricción de todos los alimentos ricos en FODMAPs para obtener alivio de los síntomas gastrointestinales descriptos anteriormente.
- La segunda etapa: se introducen alimentos con mayor contenido en FODMAPs, eligiendo los que contengan un tipo de FODMAPs a la vez, para determinar la tolerancia individual a cada tipo y cantidad de FODMAPs. Este proceso individualiza la dieta del individuo, estimulando la variedad en su alimentación a largo plazo y evitando restricciones innecesarias, mientras se mantiene el control de los síntomas alcanzado en la primera etapa.
La implementación de la dieta reducida en FODMAPs requiere de un equipo conformado por un Gastroenterólogo y un Nutricionista instruidos en las estrategias para la implementación y seguimiento de esta dieta, puesto que uno de los principales factores para desencadenar síntomas es el consumo acumulado de FODMAPs a lo largo de los días, y se sugiere un monitoreo durante 6-8 semanas en las cuales es de vital importancia llevar un registro diario de alimentos consumidos, síntomas e incluso emociones con la finalidad de determinar qué tan estricto deberá ser la selección de alimentos y definir las pautas del tratamiento.
En que patologías se recomienda utilizarlos?
- Síndrome de Intestino Irritable (SII):
El SII es un trastorno caracterizado por dolor abdominal, distensión abdominal, flatulencia, y hábitos intestinales alterados (estreñimiento/diarrea). El papel de los componentes de la dieta en la inducción de los síntomas del SII es difícil de explorar.
Las dietas restringidas en un tipo de FODMAPs han sido utilizadas durante mucho tiempo para tratar a personas con SII, parece ser más eficaz que el asesoramiento dietético estándar para el control de síntomas en el SII.
Varios estudios destacan el papel de la dieta baja en FODMAPs para mejorar los síntomas en personas con SII. La evidencia en este enfoque dietético apoya la hipótesis de que una dieta baja en FODMAP debería ser el primer enfoque dietético. Sin embargo, permanecen muchos puntos por aclarar, incluyendo las repercusiones nutricionales que podría tener y los efectos de las modificaciones en la microbiota intestinal (microflora intestinal).
La dieta reducida en FODMAPs requiere de un asesoramiento realizado por un nutricionista experto en este tema, quién desarrollará e implementará un plan de cuidado nutricional individualizado, basado en la evaluación nutricional previa.
- Enfermedad Inflamatoria Intestinal (EII):
Algunos autores sugieren que los pacientes con EII (principalmente en la Enfermedad de Crohn) se beneficiaron con una dieta reducida FODMAPs. También redujo los síntomas en los pacientes con ileostomía (abertura en la pared intestinal que se hace mediante una cirugía).
En un estudio realizado durante 3-6 meses se notificó una mejoría del 56% de los participantes. Sin embargo, este estudio no fue concluyente, ya que no se realizado con un grupo control u otro grupo de personas siguiendo la misma dieta para comparar.
Por ahora, no está claro si la dieta reducida en FODMAPs puede mantener la remisión gracias a la cicatrización en el intestino o sólo son un alivio temporal de los síntomas de la enfermedad.
Conclusiones: Me gustaría comentar que la evidencia que apoya la dieta baja en FODMAPs como una estrategia terapéutica para el SII, y la EII aún es débil. Por lo tanto, es necesario realizar más estudios en este campo.
Si bien recomiendo realizar este tipo de plan de alimentación, la implementación del mismo deberá ser evaluada en cada caso particular por el gastroenterólogo, junto con la consejería de un nutricionista experto en el tema siendo esencial la educación alimentaria nutricional respecto a la restricción de FODMAPs y el adecuado diseño del plan para evitar deficiencias nutricionales.
Agradecimiento: a la Lic. Victoria Nastasi. Residencia de Nutrición de la Provincia de Buenos Aires por su colaboración para la realización de este artículo.
Referencias bibliográficas utilizadas:
- Mansueto P, Seidita D’Alcamo A, Carroccio A, Role of FODMAPs in Patients With Irritable Bowel Syndrome: A Review. Nutrition in Clinical Practice. 2015. DOI: 10.1177/0884533615569886.
- Halmos EP, Christophersen CT, Bird AR et al. Diets that differ in their FODMAP content alter the colonic luminal microenvironment. Gut. 2015; 64: 93-100.
- Pedersen N, Vinding KK, Vegh Z et al. Gut Microbiota in IBD Patients With IBS Before and After 6 Weeks of Low FODMAP Diet. American Gastroenterology Association. 2014; 146(5): S-241.
- Gibson PR, Shepherd SH Evidence-based dietary management of functional gastrointestinal symptoms: The FODMAP approach. Gastroenterol Hepato.2010 Feb 25 (2):252-258
- Mullin GE, Shepherd SJ, Roland BC et al. Irritable Bowel Syndrome Contemporary Nutrition Management Strategies. Journal of Parenteral and Enteral Nutrition. 2014; 38(7): 781-799
- Cuomo R, Andreozzi P, Zito FP et al. Irritable bowel syndrome and food interaction. World Journal of Gastroenterology. 2014; 20(27), 8837-8845.
- Hou JK, Lee D, Lewis J. Diet and inflammatory bowel disease: review of patient-targeted recommendations. Clinical Gastroenterology and Hepatology. 2014; 12(10): 1592-1600
- Schwender B, Floch MH. Should FODMAP Withdrawal be Tried in Inflammatory Bowel Disease Patients With Irritable Bowel Syndrome?. Journal of Clinical Gastroenterology. 2014; 48(5): 393-394
02. Tratamiento nutricional de la EII
Consejos Prácticos para personas con Enfermedad de Crohn y Colitis Ulcerosa.
Autoría: Lic. en Nutrición Marisa Canicoba
La malnutrición es una característica común de la enfermedad inflamatoria crónica intestinal. Las deficiencias nutricionales o la incapacidad para mantener el peso ideal ocurren en 50 a 70% de pacientes con enfermedad de Crohn y en 18 a 62% de pacientes con Colitis Ulcerosa. Los pacientes con Enfermedad Inflamatoria Intestinal ( EII ) están en riesgo de desnutrición, por lo que se debería realizar una valoración nutricional formal que permita desarrollar un tratamiento nutricional adecuado. La alteración del estado nutricional produce graves alteraciones sobre el estado general como adelgazamiento, retraso del crecimiento y desarrollo puberal en niños y adolescentes, osteoporosis, atrofia de las vellosidades intestinales. Respecto a la gravedad de la malnutrición depende principalmente de la enfermedad de base, la localización y extensión de la afectación intestinal, de la severidad del brote, de las complicaciones asociadas y de la terapia farmacológica.

El tratamiento nutricional del paciente con EII consta de:
1. Plan de alimentación
2. Técnicas de modificación de conducta
3. Monitoreo de la ingesta y evaluación bioquímica y antropométrica
4. Plan de eduación nutricional
El plan de alimentación es el recurso esencial para tratar las manifestaciones del EII. No existe ninguna dieta que provoque ningún brote, induzca remisión del mismo, por lo que los pacientes deben realizar una dieta equilibrada.
El tratamiento comienza con la historia detallada del plan alimentario, individualizado y basado en la severidad de los síntomas. Algunas modificaciones dietéticas pueden ayudar al alivio de los síntomas en los pacientes con EII, excluyendo de la alimentación todo alimento que pueda exacerbar los síntomas y con el registro de comidas y alimentos que puedan causarle molestias.
La intolerancia se caracteriza por aparición de síntomas después de 12 a 24 horas de ingerir un alimento específico y luego de tres intentos obteniendo el mismo resultado (cólicos, dolores abdominales, diarrea y sangrado).
Tips sobre alimentación, hace click aquí.
03. Educación e Individualización
Las creencias alimentarias de los pacientes con EII pueden alterar significativamente su ingesta sobre todo en determinados nutrientes como el Calcio y el Hierro.
Las recomendaciones dietéticas deben individualizarse en función del tipo de sintomatología y del segmento afectado.
Se ha comprobado que los alimentos no son la causa de la enfermedad, sino que ciertos alimentos irritantes pueden ser un factor desencadenante o agravante de las crisis, simplemente. Esto significa que no hay que tener miedo a la comida, sólo hay que estar más atentos a los alimentos que se ingieren en momentos de actividad de la enfermedad.
El factor estrés, es un factor agravante, más importante incluso que la comida. De modo que comer de prisa sin descansar, puede ser peor que las posibles transgresiones dietéticas en sí mismas.
Cuando algún alimento haya causado un malestar, se recomiendo quitarlo de la dieta por unos días pero no excluirlo definitivamente. Por el contrario, al cabo de un tiempo, se puede volver a incluirlo en pequeñas raciones. Si luego de intentar en al menos 3 ocasiones (espaciadas y en período de remisión) el malestar se sigue identificando en relación a su ingesta, recién en ese momento se podrá evaluar quitarlo por completo de la dieta. Esta decisión se recomienda realizarla con el consejo de un profesional de la nutrición.
04. Dieta por Vía Oral
Los pacientes con EII deberían solamente evitar todos aquellos alimentos que de forma reiterada y sistemática aumenten sus síntomas.
La aparición o empeoramiento de un síntoma tras la ingestión de un alimento previamente ingerido es fortuito en la mayor parte de los casos.
En este sentido, no existe ningún fundamento basado en la evidencia científica para prohibir los productos lácteos en pacientes con EII por el mero hecho de tener un diagnóstico de EC, CU o CI.
Los lácteos son una fuente importante de calcio y proteínas. El yogur y los quesos pueden contener menor cantidad de lactosa y por eso son mejor tolerados.

05. Tipo y/o cantidad de Grasa. Lácteos y EII.
No existe evidencia científica fuerte para apoyar el uso de dietas pobres en grasas en pacientes con EII.
En cambio, la recomendación puede darse cuando el paciente está con esteatorrea (pérdida de grasa por material fecal).
Lácteos y EII
- No existe ningún fundamento para prohibir los productos lácteos. La intolerancia depende de la lactosa y no de la grasa. Limitar su consumo en los brotes, y cuando aumenta la diarrea.
- La mayoría de las personas con EII puede comer yogurt y quesos.
06. Fibra y Probióticos
La fibra estimula de forma selectiva el crecimiento de ciertas bacterias beneficiosas para la salud.
Posee efecto antiinflamatorio a través de la acidificación del medio a través de ácidos grasos benéficos.
Se recomienda una dieta baja en fibra en los períodos de brote.
Algunas frutas pueden irritar el intestino, como por ejemplo la ciruela, duraznos, cerezas, sandías, melones, higos, legumbres, que si bien en algunos casos pueden solucionar el estreñimiento, en otros pueden producir molestias, dolor y/o diarreas.

Los probióticos son microorganismos no patógenos que confieren efectos beneficiosos mejorando el balance microbiológico. Podrían competir con microorganismos patógenos, tienen actividad microbiana, mejorando la barrera intestinal.

- Los probióticos son capaces de estimular en forma selectiva el crecimiento de ciertas bacterias beneficiosas para la salud.
- Se recomienda una dieta baja en residuos en la etapa de brotes.
- En las personas con EII se produce una activación de la respuesta inmune e inflamatoria que podría deberse a un factor medioambiental, como por ejemplo las bacterias.
- Poseen efectos antiinflamatorio a través de la acidificación del medio, mediante la producción de Ácidos Grasos de Cadena Corta (AGCC).
07. En la etapa de brote de EII
En general, las limitaciones dietéticas son leves durante períodos de brotes (actividad de la enfermedad), y todavía menores durante el período de remisión. La mayoría de los pacientes pueden seguir una alimentación prácticamente normal.
En los períodos de brote, es aconsejable hacer una dieta baja en fibra. Esto significa eliminar los preparados con salvado y algunos vegetales leñosos como espárragos.
Una vez remitida la actividad de la enfermedad, poco a poco se podrán ir reincorporando estos alimentos.
- Es aconsejable hacer una dieta pobre en residuos, particularmente durante los brotes graves y extensos. Esto implica eliminar de la dieta la fibra insoluble.
- La fibra produce un residuo fecal importante, que puede facilitar la obstrucción o dañar la mucosa frágil.
- Se recomienda eliminar los preparados con salvado y algunos vegetales leñosos, como los espárragos.
- Los alimentos ricos en fibras solubles sólo deben limitarse si producen molestias derivadas de la fermentación.
08. Dieta durante la remisión
No se ha demostrado que las dietas bajas en residuos, ricas en fibras o controladas en azúcares refinados desempeñen algún papel en el mantenimiento de la remisión.
En general, en remisión debe realizarse una alimentación saludable, teniendo sólo precaución con aquellos alimentos que aumenten sus síntomas.
La mayoría de los pacientes en remisión, pueden seguir una dieta absolutamente “normal” según sus hábitos y sin restricciones dietéticas.
09. Prevención de recaídas
Hasta el momento actual ninguna dieta o nutriente específico parece ser particularmente útil en la terapia preventiva de recaídas.
El mantenimiento de un buen estado de nutrición es indispensable en la calidad de vida y el bienestar de los pacientes. Pocos son los alimentos no tolerados, siendo los más frecuentes los productos a base de trigo, leche y sus derivados, vegetales, levadura, tomate y jugos de frutas cítricas.
El chocolate y el cacao irritan en la mayoría de los casos, tanto en la etapa de brotes como de remisión, pero dependerá mucho de la cantidad que consuma y su calidad. Sin embargo, una gran cantidad de personas no manifiestan molestias con su ingesta.


IMPORTANTE: El nutricionista desarrollará e implementará un plan de cuidado nutricional individualizado, basado en la evaluación nutricional previa. El objetivo es maximizar y monitorear el estado nutricional de los pacientes, ofrecerles recomendaciones, sugerencias y un plan de acción.
Lic. Nutrición Marisa Canicoba
Docente Adscripta. Escuela Nutrición. Facultad de Medicina. Universidad de Buenos Aires.
Integrante del Equipo de Enfermedades Inflamatorias del Hospital Nacional Prof. Dr. A. Posadas.
Bibliografía.
1. Tratamiento Nutricional en la Enfermedad Inflamatoria Intestinal , Nutr. Hosp. 2008, 23(5), 417;427.
2. Enfermedad Inflamatoria Intestinal. Miguel Angel Gassull. Libro. III Edición.
3. Un trastorno inflamatorio del tracto gastrointestinal inferior. Dres Alexander Ford, Paul Moayyedi. BMJ 2013 346:432.
14. Artículo: Receta para la EII: ¿Podemos utilizar los alimentos para controlar la Enfermedad Inflamatoria Intestinal (EII)?
Esta revisión realizada por Mario Witkowski y colegas es una contribución especial sobre el impacto de los alimentos para controlar la EII. Varios estudios mostraron una asociación, pero aún no coherente, entre el alto consumo de hidratos de carbono y el aumento del riesgo de EII. Los hidratos de carbono se pueden encontrar en los panes, cereales, galletitas, pastas, granos, frutas, leche y en menor cantidad en los vegetales.
Sin embargo, hay varios estudios que apuntan hacia un papel del consumo de grasa en la EII, aunque este papel sigue siendo controvertido. Se ha informado una asociación entre la alta ingesta de grasas saturadas (los alimentos con muchas grasas saturadas son productos de origen animal, tales como la manteca, el queso, la leche entera, el helado, la crema y las carnes grasosas, así como también algunos aceites vegetales como: el aceite de palma y el aceite de coco, también contienen grasas saturadas) y un mayor riesgo de Enfermedad de Crohn, mientras que la elevada cantidad de grasas totales se correlacionaron con un mayor riesgo de Colitis Ulcerosa. A diferencia de las propiedades patogénicas, también se han informado efectos beneficiosos de la grasa. En particular un tipo de grasa denominada PUFA omega-3 pueden desempeñar un papel protector en la EII. Los PUFA se encuentran en alimentos como: nueces, pescados como salmón, caballa, arenque, atún blanco, trucha, aceite de maíz.
Accede al artículo completo haciendo click aquí.
El artículo “Receta para la EII: ¿Podemos utilizar los alimentos para controlar la Enfermedad Inflamatoria Intestinal (EII)?” ha sido traducido al español para la Fundación Mas Vida de Crohn & Colitis Ulcerosa por la Licenciada en nutrición Marisa Canicoba, Directora de la Carrera de Especialidad de Nutrición Clínica- sede Hospital Nacional A. Posadas. Facultad de Medicina Universidad de Buenos Aires. Integrante del multidisciplinario de EII del Hospital Nacional A. Posadas.
10. Artículo de revisión: Relación de la dieta con el inicio y la recaída en pacientes con EII
IMPORTANTE: El nutricionista desarrollará e implementará un plan de cuidado nutricional individualizado, basado en la evaluación nutricional previa. El objetivo es maximizar y monitorear el estado nutricional de los pacientes, ofrecerles recomendaciones, sugerencias y un plan de acción.
Lic. Nutrición Marisa Canicoba
Docente Adscripta. Escuela Nutrición. Facultad de Medicina. Universidad de Buenos Aires.
Integrante del Equipo de Enfermedades Inflamatorias del Hospital Nacional Prof. Dr. A. Posadas.
Bibliografía.
1. Tratamiento Nutricional en la Enfermedad Inflamatoria Intestinal , Nutr. Hosp. 2008, 23(5), 417;427.
2. Enfermedad Inflamatoria Intestinal. Miguel Angel Gassull. Libro. III Edición.
3. Un trastorno inflamatorio del tracto gastrointestinal inferior. Dres Alexander Ford, Paul Moayyedi. BMJ 2013 346:432.
La enfermedad de Crohn (EC) y la Colitis Ulcerosa (CU) son enfermedades inflamatorias crónicas del tracto gastrointestinal, denominadas habitualmente Enfermedad Inflamatoria Intestinal (EII).
La EII es de etiología multifactorial y se planteó la hipótesis, que es el resultado de una disregulación tanto de la respuesta inmune innata y adaptativa frente a la microbiota intestinal genéticamente susceptible.
Además, los factores ambientales están implicados en la etiología de la EII, es importante tener en cuenta el papel de la dieta que puede ayudar en la identificación de objetivos preventivos o terapéuticos.
Varios comentarios han sido publicados sobre el papel de dieta habitual en la aparición de la EII, pero sus objetivos y criterios de inclusión son diferentes y muchos de ellos se resumen en resultados positivos. Sin embargo, resultados negativos se deben considerar en la elaboración general de las conclusiones. Por otra parte, los estudios de investigación del papel de la dieta habitual en el desarrollo de las recaídas son también de interés, la enfermedad activa conduce a un daño intestinal y complicaciones, y con ello impulsa el deterioro de la calidad de vida y el cuidado de la salud, así como también puede elevar los costos. Además, apoya la evidencia reciente el papel de la microbiota intestinal, que puede ser afectada por la dieta y producir exarcerbación de la enfermedad.
Por lo tanto, el objetivo de éste artículo fue revisar críticamente la disposición y evidencia sobre el papel de la dieta habitual en la aparición y recaídas en pacientes con EII.
Se realizó una búsqueda de estudios utilizando palabras claves definidas, incluyendo sólo los documentos de texto completo en Inglés.
Se identificaron cuarenta y un trabajos. Varios estudios informaron el alto consumo de azúcar o alimentos que contengan azúcar, se asoció con un aumento del riesgo de la CU y una alta ingesta de hidratos de carbono en general (azúcares y almidón) con un aumento de riesgo de EC.
Una alta ingesta de frutas y verduras se asoció con una disminución del riesgo de padecer CU. Teóricamente la exarcerbación de la enfermedad estaría relacionada con un aumento del consumo de carnes rojas y alcohol. Un posible papel protector era encontrado en los productos derivados de granos para la EC, pero los resultados fueron inconsistentes.
Aunque el número de estudios etiológicos en el papel de la dieta habitual en el desarrollo de las exacerbaciones es limitada, se han realizado muchos estudios de intervención. Sin embargo, los resultados globales de estudios no son concluyentes.
Las conclusiones de este artículo: Los estudios epidemiológicos indican un papel de la dieta en la fisiopatología de la EII y de los propios pacientes que a menudo siente que la dieta es un factor de riesgo para recaídas. Aunque la ingesta de azúcar, frutas y/ o verduras puede estar asociada con la aparición de la CU y EC, la evidencia actual no es suficiente para sacar conclusiones firmes sobre el papel de nutrientes específicos o componentes de alimentos en la etiología de la EII. Grandes estudios prospectivos sobre el papel de la dieta habitual como desencadenante de exacerbaciones son de interés, para identificar nuevas estrategias dietéticas.
Aporte del comentador: A la hora de elaborar un plan de alimentación para un paciente con EII, estos merecen consejos basados en la “mejor evidencia disponible” más que ningún consejo en absoluto hay algunas señales claras de que la dieta es relevante en la patogénesis de la EII. Es importante realizar consejos que se apoyen en la mejor evidencia disponible y no inapropiadamente restrictiva.
Hay una clara necesidad de que deben realizarse estudios de intervención de alta calidad de manipulación de la dieta en la EII para que podamos obtener una comprensión más clara de las asociaciones entre la dieta y la EII.
Lic. Nutrición Marisa Canicoba
Integrante del Grupo Multidisciplinario de EII del Hospital Nac. Prof. Dr. A. Posadas

Review article: the association of diet with onset and relapse in patients with inflammatory bowel disease
C. E. G. M. Spooren*,†, M. J. Pierik*,†, M. P. Zeegers†,‡, E. J. M. Feskens, A. A. M. Masclee*,† & D. M. A. E. Jonkers*, †*
Division of Gastroenterology –Hepatology, Maastricht . UniversityMedical Center. Maastricht, The Netherlands.
Publicado en: Alimenary Pharmacology Therapeutics 2013; 38: 1172–1187
11. Artículo: La dieta y el rol del Nutricionista en el manejo de la Enfermedad Inflamatoria Intestinal: Una exploración de los pacientes y profesionales de la salud. Perspectivas.
Resumen en español.
Antecedentes: la Enfermedad de Crohn y la Colitis Ulcerosa son enfermedades crónicas con recaída/remisión conocidos colectivamente como Enfermedad Inflamatoria Intestinal (EII). Los síntomas incluyen dolor abdominal, diarrea, sangre en las heces, fatiga y pérdida de peso. Problemas con la nutrición son comunes y afectan a la calidad de vida del paciente, el estado nutricional y la salud general, Lomer [1]. La nutrición juega un papel importante en el manejo de pacientes con EII.
Nutricionistas trabajan dentro de un equipo multidisciplinario de profesionales de la salud para manejar estos problemas. Sin embargo se ha observado mala prestación de servicios nutricionales para pacientes con EII, según Standards Group de EII [2]. Se experimentaron problemas nutricionales , pero como éstos fueron manejados, no se han estudiado adecuadamente. Este estudio tiene como objetivo explorar las experiencias en la nutrición de los pacientes con EII y el rol del nutricionista en el manejo de la EII.
Métodos: Se adoptó el uso de grupos de enfoque a través de un enfoque fenomenológico interpretativo y cualitativo. La aprobación ética fue concedida por el Comité de Ética de la Investigación, el Departamento de Investigación y Desarrollo para el sitio de la investigación y la institución académica. Cinco participantes que han visto un nutricionista para su EII fueron intencionalmente la muestra de registros de los nutricionistas de un hospital en el este de Inglaterra y dos grupos focales se llevaron a cabo. Doce profesionales de la salud que manejan la dieta y trabajan con los nutricionistas en la EII fueron deliberadamente muestras del mismo hospital. Estos fueron divididos en 3 grupos de enfoque: gastroenterólogos (n = 4), enfermeros (n = 3) y nutricionistas (n = 5). Discusiones de grupos focales fueron pilotados y llevados a cabo en el lugar de trabajo del investigador, se grabaron las intervenciones, moderadas por el investigador usando una guía de temas. Las discusiones fueron transcritas textualmente y el análisis de datos se realizó a través de a través del método fenomenológico interpretativo, Smith y Osborn [3].
Resultados: Los grupos focales destacaron que las cuestiones alimentarias y la gestión de la EII fueron variadas, complejas y tuvieron un impacto significativo en la calidad de vida del paciente. Hubo disparidad entre profesionales de la salud para abordar la necesidad de una gestión integral de la dieta, sólo algunos participantes reconocieron la importancia de la gestión de las dimensiones físicas, psicológicas y emocionales de la EII. A pesar de esto, los pacientes y los profesionales de la salud consideran positivamente el apoyo nutricional para ayudar a los pacientes a tener el control de sus vidas, para obtener asesoramiento detallado y control de los síntomas. Los participantes destacaron la necesidad de aumentar la conciencia y que el equipo de atención médica cuente con colaboración nutricional, durante más tiempo y una intervención más temprana para apoyar a los pacientes con EII.
Discusión: Los profesionales sanitarios deben reconocer el impacto de las intervenciones nutricionales en la vida del paciente y trabajar juntos para apoyar a los pacientes con EII. Tienen que adoptar una filosofía holística para asegurar el que el paciente esté tratado adecuadamente dado el impacto físico, psicológico y emocional de la dieta en su vida. Esto es consistente con los resultados de Barr y Schumacher [4] quienes destacaban la relación entre la necesidad de una calidad nutricional con la calidad de vida para comprender el efecto de las intervenciones nutricionales en la vida de los pacientes. Con el tratamiento y el apoyo nutricional adecuado, muchos problemas podrían resolverse, lo cual es consistente con los hallazgos de Heitkemper et al. [5]. Las diferencias en las percepciones de profesionales sanitarios en materia de gestión integral en la EII necesitan más investigaciones.
Conclusión: Los proveedores de servicios de salud deben reconocer la necesidad de aumentar la prestación de servicios nutricionales para la EII, con un mínimo de 0,5 hora para la nutrición en relación al tiempo dedicado a la gastroenterología. Esto ayudaría a mejorar la comunicación del equipo y la disponibilidad de los nutricionistas para asegurar intervenciones más tempranas y más eficientes como es requerido por los pacientes con EII, y mejorar los resultados y la calidad de vida de éstos.
Keywords: Inflammatory Bowel Disease; Crohn’s Disease; Ulcerative Colitis; Diet; Nutrition; Dietitian; Experience; Phenomenology.

European Journal of Nutrition & Food Safety 4(3): 258-260, 2014
SCIENCEDOMAIN international www.sciencedomain.org
A. Burke1* and H. Ahmed1
1. Facultad de Salud, Asistencia Social y Educación de la Universidad de Kingston y St George, Universidad de Londres, Cranmer Terrace, Londres SW17 0RE, Reino Unido.
Contribuciones de los autores.
Este trabajo se llevó a cabo en colaboración entre ambos autores. Autor AB concibió y llevó a cabo el estudio. Ambos autores diseñaron, analizaron, escribieron y revisaron el manuscrito.
13. Pautas sobre Nutrición & EII según guías (2016) de ESPEN
Nutrición y Enfermedad Inflamatoria Intestinal (EII)
Artículo realizado por:
- Licenciada Marisa Canicoba, Integrante del equipo multidisciplinario de EII del Hospital Nacional Prof. A. Posadas
- Licenciada Luisina del Río, Residente de Nutrición Hospital de Agudos J. A. Fernández
- Licenciada Ana Fegan, Residente de Nutrición HIGA Prof. Dr. R. Carrillo
En los pacientes con Enfermedad de Crohn (EC) y Colitis Ulcerosa (CU), el cuidado nutricional debe incluir la prevención y el tratamiento de la malnutrición y la prevención de la osteoporosis.
La malnutrición se define como una condición fisiológica anormal causada por un consumo insuficiente, desequilibrado o excesivo de los macronutrientes que aportan energía alimentaria (hidratos de carbono, proteínas y grasas) y de los micronutrientes (vitaminas y minerales) que son esenciales para el crecimiento y el desarrollo físico y cognitivo. Esta condición puede ocurrir tanto en la CU como en la EC, pero suele ser un problema mayor en esta última. En ambas pueden ser resultado de una ingesta disminuida, del aumento de las necesidades de nutrientes y energía, de las pérdidas gastrointestinales de nutrientes (principalmente por las diarreas frecuentes) y, en algunos, casos de las interacciones fármaco-nutrientes.
La osteoporosis es una alteración de la estructura del hueso que provoca una disminución de su resistencia con un incremento del riesgo de fracturas. En los pacientes con EII, la inactividad, el tratamiento prolongado con corticoides, las deficiencias nutricionales y la propia enfermedad pueden favorecer el desarrollo de esta complicación.
Dada la importancia de la nutrición en estas patologías, la Sociedad Europea de Nutrición Clínica y Metabolismo (ESPEN) (1) ha publicado en Diciembre de 2016, nuevas guías (Clinical Nutrition in inflammatory bowel disease) que orientan el trabajo de los profesionales en la EII.
A partir de las recomendaciones de estas guías se pueden responder las siguientes preguntas:
En personas sin diagnóstico de EII, ¿existe alguna dieta que pueda prevenir su desarrollo?
Una dieta rica en frutas y verduras, pescados y semillas se asocia con una disminución del riesgo de EII.
Varios estudios científicos demuestran que el elevado consumo de carnes rojas y de grasa de origen animal, característico de la dieta occidental, incrementa el riesgo de desarrollo de esta patología.
La lactancia materna es el mejor alimento para el bebé y está demostrado que se asocia con una disminución del riesgo de la EII.
¿Los pacientes con EII en etapa activa (brote) deben seguir una dieta específica?
No existe una dieta específica que pueda promover la remisión de la enfermedad. Sin embargo, puede ser necesario excluir ciertos alimentos en forma transitoria para aliviar los síntomas. Además, en ciertos casos, según el estado de nutrición, puede ser necesario el uso de suplementos nutricionales y/o de otras formas de soporte nutricional (enteral o parenteral).
Dadas las particularidades de cada paciente, es importante que todas las personas con EII reciban asesoramiento nutricional individualizado por un nutricionista especializado.
Nota: Podrá solicitar a su médico que realice una derivación al especialista en nutrición de su equipo multidisciplinario.
¿Los pacientes con EII en etapa de remisión deben seguir una dieta específica?
No es necesario seguir una dieta específica durante la etapa de remisión. Actualmente existe abundante información acerca de las dietas en EII, pero de baja calidad científica. La recomendación general es seguir una alimentación saludable.
En ciertos casos puede ser necesario el uso de suplementos nutricionales y/o de otras formas de soporte, según el estado de nutrición del paciente.
En algunas personas puede ser útil la eliminación de productos lácteos, alimentos con alto contenido graso, alimentos generadores de gas y ricos en fibra, y/o condimentos picantes. Se propone que las dietas sean personalizadas, dependiendo de la tolerancia individual de cada paciente.
¿Son útiles los suplementos de Omega 3 para prevenir una recaída?
No existen pruebas suficientes para justificar el uso de suplementos con ácidos grasos Omega 3 en la etapa de remisión de la enfermedad, por lo tanto no se recomienda.
¿Son útiles los probióticos para prevenir la recaída?
Se ha demostrado que los probióticos E. coli Nissle 1917 y VSL#3 tienen beneficios en la prevención de la recaída en CU, pero no en EC. Sin embargo, estos probióticos no se encuentran actualmente disponibles en Argentina.
¿En personas con EII es recomendable realizar actividad física?
La actividad física no tiene un efecto directo sobre el curso de la enfermedad, pero está demostrado que mejora la calidad de vida. Por lo tanto, se recomienda ejercicio aeróbico supervisado (por un mínimo de 30 minutos 3 veces por semana) en todos los pacientes con EII.
¿Existe alguna recomendación nutricional específica para pacientes con EII y obesidad?
En pacientes obesos se sugiere el descenso de peso sólo en etapa de remisión y siempre bajo asesoramiento de un profesional.
Referencias
- Sociedad Europea de Nutrición Clínica y Metabolismo. www.espen.org
15. Traducción y artículo comentado: “Intervenciones nutricionales en pacientes con enfermedad inflamatoria intestinal”.
Traducción y artículo comentado sobre: “Intervenciones nutricionales en pacientes con enfermedad inflamatoria intestinal”.
Lic. Zohar Jastreblansky, Lic. Lorena Magnifico, Lic. Sonia Ramírez, Lic. Mariela Fischberg. Primera cohorte de la Carrera de la Especialidad en Nutrición Clínica – Sede Hospital Nacional Alejandro Posadas (UBA).
*Realizado en colaboración con Fundación Mas Vida de Crohn & Colitis Ulcerosa. Junio, 2018.
Artículo: “Nutritional Interventions in the Patient with Inflammatory Bowel Disease” Berkeley N. Limketkai, MD, PhDa,*, Andrea Wolf, RDb, Joanna Yec, Maryam Tajamalc, Alyssa M. Parian, MDc. Publicado en: Gastroenterol Clin N Am – (2017).
La enfermedad inflamatoria intestinal (EII) que comprende la enfermedad de Crohn (EC) y colitis ulcerosa (CU) son enfermedades inflamatorias crónicas del tracto gastrointestinal que alternan entre períodos de recaída y remisión.
La causa de la EII aún no se conoce, pero se cree que depende de la interacción entre la genética de la persona, la microbiota intestinal (que es el conjunto de bacterias que se encuentra en el intestino normalmente) y los factores ambientales.
Los alimentos pueden modificar la microbiota y provocar inflamación (que es la respuesta del organismo ante una agresión) por eso influye en esta enfermedad.
En los últimos años en los países occidentales hubo un aumento del número de personas con EII lo que hace pensar que el consumo de alimentos industrializados puede estar relacionado. Con el objetivo de mejorar los síntomas y mantener la remisión o inducirla existen distintos tipos de dietas probadas en grupos de personas con EII:
- Dieta de carbohidratos específicos: esta es una dieta rígida que permite el consumo de carnes no procesadas, pescado, pollo, huevo, frutas, vegetales (excepto papa y batata), aceite, yogur fermentado casero, miel como endulzante, legumbres y frutos secos. El objetivo de esta dieta es incorporar alimentos que faciliten la digestión y absorción.
- Dieta reducida en FODMAPs: esta dieta trata de disminuir los alimentos con alto contenido de FODMAPs (este término es una sigla que resume las siguientes palabras: Fermentables, Oligosacáridos, Disacáridos, Monosacáridos, Polioles) que son nutrientes que se absorben poco en el intestino pero que son fermentados por las bacterias que habitan en el intestino normalmente generando gas y así produciendo los síntomas de discomfort, distensión abdominal, diarrea, dolor y estreñimiento. Esta dieta se basa en la restricción por varias semanas de los alimentos con gran contenido de FODMAPs y luego la reintroducción de los mismos de a uno para detectar cuál es el que no se tolera.
- Dieta libre de gluten: se trata de eliminar la gliadina, una proteína que se encuentra en el trigo, la cebada, el centeno y otros granos para así mejorar los síntomas gastrointestinales.
- Dieta antiinflamatoria: esta dieta se basa en el aumento del consumo de frutas, vegetales, proteínas de origen vegetal, carnes magras, pescado de mar, fibra y ciertas hierbas y especias que son alimentos con propiedades antiinflamatorias. Los granos integrales se deben consumir con moderación. Se utiliza aceite de oliva como fuente de grasa. Se reduce el consumo de azúcares refinados. Lo importante de esta dieta es la calidad de los alimentos consumidos.
- Dieta alta en fibra: las fibras son los nutrientes que no pueden ser digeridos en el intestino por lo cual son fermentadas por las bacterias generando efectos beneficiosos.
- Dieta baja en fibra: al contrario de la dieta alta en fibra, esta dieta focaliza en la disminución de la fibra para así disminuir el número de deposiciones. Esta es una alternativa para la etapa de reagudización de la enfermedad.
- Dieta semivegetariana: esta dieta es similar a la dieta alta en fibra siendo beneficiosa para el intestino por tener nutrientes antiinflamatorios.
- Dieta mediterránea: esta dieta consiste en el consumo de alimentos vegetales, frutas, aceite de oliva, lácteos, vino, pescado y pollo y disminución de la carne roja.
- Dieta paleolítica: parte de la premisa que el sistema digestivo humano no está preparado para incorporar alimentos refinados y procesados, los cuales pueden producir inflamación. Se enfoca en el consumo de frutas, vegetales, carnes magras evitando granos y cereales, lácteos y azúcares refinados. La naturaleza restrictiva de esta dieta puede provocar deficiencias nutricionales, especialmente de vitamina D.
Resumen del artículo: Debido que las dietas tienen un fuerte rol en la modificación de la microbiota intestinal e influyen en la inflamación intestinal hay evidencia emergente que determina que las intervenciones nutricionales pueden ayudar en el tratamiento de la EII. Sin embargo, la composición específica de nutrientes y las dietas están aún poco definidas, debido a la falta de evidencia. Aunque algunos estudios pequeños muestran beneficios de algunas dietas en reducir o mantener la remisión, la evidencia es aún débil o insuficiente. Estos hallazgos muestran la necesidad de investigaciones adicionales en cuanto a los componentes dietarios y las dietas en el tratamiento de la EII. Hasta el presente los autores no pueden recomendar ninguna dieta en particular, sino que sólo se puede recomendar realizar un plan de alimentación saludable basado en alimentos de origen vegetal, alto en fibra y bajo en azúcares refinados y alimentos procesados. Dados los beneficios de una alimentación saludable, incluso si ésta no sirviera como tratamiento para la EII, traería muchas ventajas dado que mejoraría la microbiota intestinal, como también para la salud tanto gastrointestinal como en general.
Aportes de los comentadores: Este artículo coincide con las guías elaboradas por las sociedades científicas, las cuales hacen mención a este tipo de dietas de exclusión pero refieren que aún no hay evidencia suficiente para poder recomendar alguna en particular. Dadas las características restrictivas de este tipo de dietas se corre el riesgo de provocar deficiencias nutricionales. Por otro lado, se debe tener en cuenta a cada persona en forma particular, así como también la etapa de la enfermedad en la que se encuentra, por lo que el tratamiento nutricional debe ser personalizado, ya que cada individuo es diferente. Por lo que la recomendación es que concurra a un profesional de la nutrición, quién desarrollará un plan nutricional individualizado acorde a las necesidades de la persona.
Para descargar el artículo y comentarios podes hacer click aquí.
16. Desnutrición y EII
Manejar la dieta y nutrición es crucial cuando se tiene Enfermedad de Crohn, Colitis Ulcerosa o Colitis Indeterminada. Podemos ayudarte a comenzar el camino hacia una vida más saludable al comprender cómo la enfermedad inflamatoria intestinal (EII) afecta la nutrición de tu cuerpo.
La Enfermedad de Crohn, la Colitis Ulcerosa y Colitis Indeterminada pueden afectar la capacidad de tu cuerpo para digerir adecuadamente los alimentos y absorber nutrientes, lo que puede conducir a graves deficiencias vitamínicas y desnutrición.
1. Desnutrición y el tracto gastrointestinal
La inflamación intestinal, las complicaciones relacionadas con la EII y ciertos medicamentos pueden dificultar el mantener una nutrición saludable. Por ejemplo:
- La inflamación del intestino delgado puede causar problemas para digerir los alimentos y absorber los nutrientes.
- La inflamación del intestino grueso (incluido el colon y el recto) puede causar problemas para absorber agua y electrolitos.
1.1. Señales de que puedes estar desnutrido
Incluso los casos leves de desnutrición pueden dificultar que tu cuerpo se recupere después de una enfermedad. Los signos de desnutrición incluyen:
- Comer de forma insuficiente y / o restringir severamente la variedad y los tipos de alimentos consumidos
- Pérdida de peso
- Fatiga general y poca energía.
- Debilidad
- Pérdida de masa muscular.
- Deficiencia de vitaminas y minerales.
1.2. Causas de la desnutrición
Además de la inflamación intestinal, los síntomas comunes de la Enfermedad de Crohn, la Colitis Ulcerosa y Colitis Indeterminada pueden contribuir a la desnutrición.
- La diarrea severa puede causar deshidratación, lo que significa que tu cuerpo puede estar agotado de líquidos, nutrientes y electrolitos necesarios como sodio, potasio, magnesio, fósforo y zinc. También puede conducir a la pérdida de peso.
- El dolor abdominal y las náuseas pueden reducir el apetito, lo que dificulta el consumo de suficientes calorías y nutrientes.
- El sangrado rectal por úlceras en los intestinos puede provocar deficiencias de hierro y anemia.
- Las evacuaciones intestinales frecuentes pueden hacer que dejes de comer para evitar diarrea o viajes excesivos al baño. Comer muy poco te pone en riesgo de desnutrirte.
Si bien la medicación es un tratamiento común y útil para la EII, ciertos medicamentos pueden interferir con tu capacidad para mantener un estado nutricional saludable:
- Los corticoides, como la prednisona, pueden causar aumento de peso y aumentar el riesgo de diabetes. El uso a largo plazo también puede causar una disminución de la masa muscular saludable, así como la fortaleza de los huesos y la piel.
- La sulfasalazina y el metotrexato pueden interferir con la absorción de ácido fólico, una vitamina que promueve el crecimiento celular saludable.
2. Complicaciones de la desnutrición
La desnutrición relacionada con la EII puede causar complicaciones graves si no se trata y resuelve. Si sospechas que vos o un ser querido experimentan desnutrición debido a la Enfermedad de Crohn, Colitis Ulcerosa o Colitis Indeterminada, hace una cita con tu médico lo antes posible.
2.1. Malabsorción
La mala absorción dificulta la absorción de los nutrientes necesarios en el intestino delgado, como proteínas, grasas, azúcares, vitaminas y minerales. Puede ser causada por inflamación en los intestinos.
El grado de malabsorción depende de la cantidad de intestino delgado afectado. La malabsorción y las deficiencias de nutrientes a menudo son más significativas si se inflaman o se extirpan quirúrgicamente secciones más grandes del intestino delgado. Si una porción significativa del íleon, o la sección final del intestino delgado, se inflama o se elimina, la absorción de las vitaminas liposolubles A, D, E, K y B12 probablemente se verá afectada.
Los pacientes con Colitis Ulcerosa pueden tener deficiencias nutricionales menos significativas, aunque la diarrea severa y la pérdida de sangre pueden causar pérdida de peso y anemia.
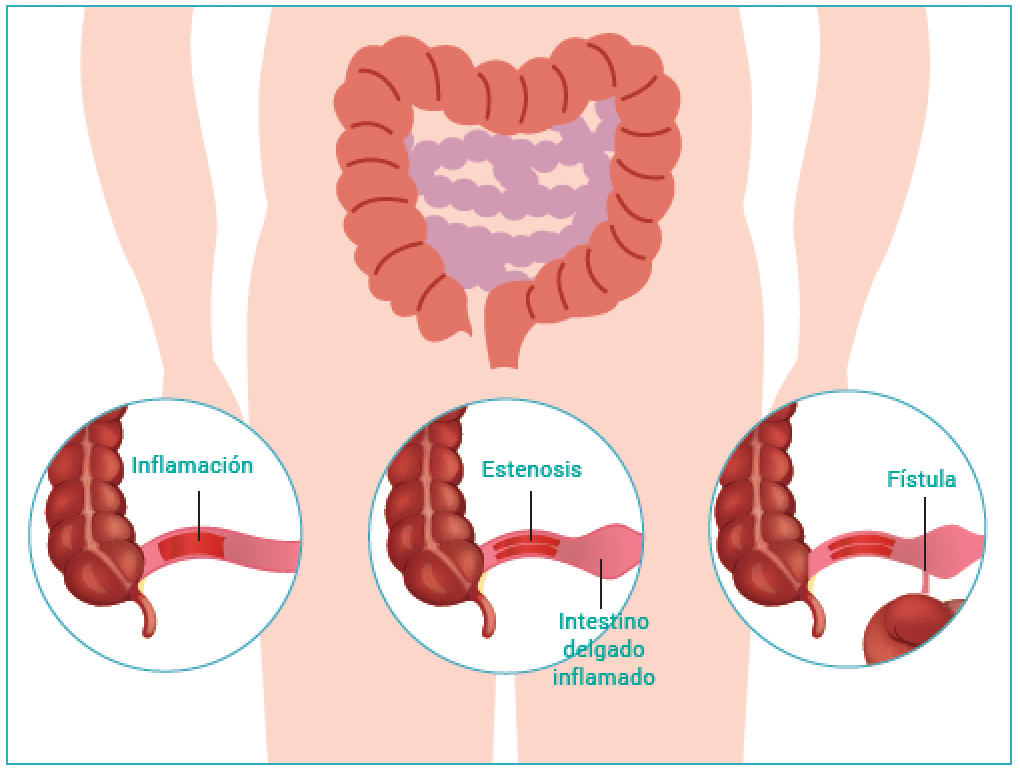
2.2. Estenosis
Una estenosis es un estrechamiento del intestino, creado cuando se acumula tejido cicatricial después de ciclos repetidos de inflamación y curación en el revestimiento del intestino. Las estenosis pueden dificultar el paso de los alimentos digeridos a través del intestino y eventualmente pueden provocar un bloqueo.
Los alimentos ricos en fibra , como las frutas y verduras frescas, pueden atascarse en el intestino estrecho y causar dolor, hinchazón o náuseas. Los alimentos bajos en fibra o las dietas líquidas pueden ser necesarios para reducir sus síntomas si la estenosis es principalmente inflamatoria. Tu médico también puede recetarte medicamentos para reducir la inflamación o recomendar una cirugía para reparar o eliminar la estenosis.
2.3. Fuerza ósea disminuida
La disminución de la resistencia ósea es una complicación común para las personas con EII. Esto ocasiona un mayor riesgo de fracturas.
Las causas de la disminución de la resistencia ósea incluyen:
- Mala absorción de calcio
- Deficiencia de vitamina D
- Actividad física disminuida
- Inflamación
- Uso a largo plazo de ciertos medicamentos, incluidos los corticoides.
3. Retrasos de crecimiento
Esta complicación puede ocurrir en algunos niños con EII que experimentan inflamación crónica y desnutrición, o que toman corticoides a largo plazo. En aproximadamente un tercio de los niños con Enfermedad de Crohn y una décima parte de los niños con Colitis Ulcerosa, su estatura adulta final es menor de lo esperado debido a su EII.
Los buenos hábitos alimenticios, la ingesta adecuada de calorías y el control de la enfermedad subyacente son esenciales para minimizar los efectos negativos de la EII en el crecimiento de tu hijo. Consulta al médico de tu hijo o a un licenciado en nutrición si tu hijo no se mantiene en su curva de crecimiento típica. Puede ser necesario evaluar la ingesta de calorías y nutrientes.
4. Cómo evitar la desnutrición
Hay pasos que podes seguir para mantener una nutrición saludable, incluso si tu dieta está limitada por la EII.
- Hacerse pruebas para detectar deficiencias de vitaminas y minerales, incluso si no mostras síntomas de desnutrición.
- Evita los alimentos que empeoran tus síntomas.
- Trabaja con tu equipo de atención médica para identificar una lista de alimentos que pueden ayudarte a mantener una nutrición equilibrada.
Fuente: CCFA.
17. Tip´s nutricionales para pacientes con EII según etapas de la enfermedad
Te compartimos los “Tip’s nutricionales para pacientes con Enfermedad Inflamatoria Intestinal (EII)” elaborado para la fundación por nuestra asesora en nutrición Lic. Marisa Canicoba.
- El plan de alimentación constituye uno de los pilares fundamentales para el tratamiento de la EII. Por ello, la intervención nutricional a través de un plan de alimentación saludable, variado, individual, adaptado a la situación clínica actual del individuo, debe formar parte de la atención integral de pacientes con EII.
- Los pacientes con EII están en riesgo de malnutrición, y por lo tanto, deben ser evaluados nutricionalmente en el momento del diagnóstico y a partir de entonces en forma periódica. Es importante mantener un adecuado estado nutricional, y aportar todos los nutrientes esenciales y energía a través de la alimentación.
- Se aconseja seguir una alimentación con adecuado aporte de fibra dietética (proveniente de frutas y verduras), calcio y vitamina D, baja en azúcares refinados, grasa proveniente de carnes rojas, margarina, gluten, aditivos, y alimentos procesados.
- En pacientes con brote del la EII que reciben tratamiento con corticoides, el calcio sérico y la vitamina D deben ser monitoreados y suplementados cuando se requiera para prevenir la baja mineralización ósea.
- No existe dieta específica para la remisión del brote de la EII, aunque requiere que se excluyan ciertos alimentos con alto contenido de fibra en forma transitoria para evitar exacerbar los síntomas. Luego podrá reincorporarlos paulatinamente según la tolerancia.
- Los pacientes en remisión no requieren ninguna dieta en especial, sólo alimentarse de manera saludable. Se aconseja que sigan las indicaciones realizada por licenciados en nutrición dentro del equipo multidisciplinario para evitar la malnutrición y brindar un asesoramiento nutricional adecuado e individualizado ya que en algunos casos es necesario evitar algunos alimentos como: lácteos (leche en caso de diarrea, aunque la mayoría de los pacientes pueden consumir yogur y quesos), evitar alimentos con alto contenido de grasas (manteca, crema, frituras), aquellos alimentos productores de gas y ricos en fibra por su baja tolerancia.
Ejemplos de almuerzos según las etapas de la EII
Etapa de brote
- Filet de pescado de mar con arroz a las finas hierbas. Postre: gelatina con fruta.
- Fideos de arroz con bastoncitos de zanahoria, aceite de oliva y queso mediana maduración rallado. Postre: Banana.
Etapa de recuperación
- Rollitos de pollo rellenos con vegetales (zanahoria, zuchini, cebolla verdeo) con papas al natural con aceite de oliva. Postre: durazno, pera en compota.
- Bifes de cerdo magros a la plancha con soufflé de calabaza, espinaca y queso. Postre: queso tipo por salut y dulce de membrillo.
Etapa de remisión
- Carne al horno con vegetales al horno (calabaza, berenjena, zuchini). Postre: Fruta.
- Wok de vegetales y pollo. Postre: kiwi o arándanos.
Referencias Bibliográficas.
1. Bischoff, S. C., Escher, J., Hébuterne, X., Kłęk, S., Krznaric, Z., Schneider, S., Forbes, A. (2020). ESPEN practical guideline: Clinical Nutrition in inflammatory bowel disease. Clinical Nutrition
2. Balestrieri, P., Ribolsi, M., Guarino, M. P. L., Emerenziani, S., Altomare, A., & Cicala, M. (2020). Nutritional Aspects in Inflammatory Bowel Diseases. Nutrients, 12(2), 372
3. Sigall Boneh R, Levine A, Lomer M. Research Gaps in Diet and Nutrition in Inflammatory Bowel Disease. A Topical Review by D-ECCO Working Group [Dietitians of ECCO]. Journal of Crohn’s and Colitis, 2017, 11(12):1407-1419.
4. Lamb, C. A., Kennedy, N. A., Raine, T., Hendy, P. A., Smith, P. J.,Limdi, J. K. (2019). British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut, gutjnl–2019–318484.


